Hipotensión Shahab Noori; Istvan Seri
I.- Epidemiología
Incidencia y Definiciones
La hipotensión es un problema común en
UCIN. Más de la mitad de los recién
nacidos ingresados en la UCIN también
tienen diagnóstico de hipotensión.
Aunque la incidencia es más alta a
menor edad gestacional al nacer, se desconoce
la incidencia exacta. Esto se debe principalmente a la falta de
consenso sobre que constituye hipotensión.
De hecho, hay
muchas formas de definir Hipotensión
neonatal y las
diferencias entre las definiciones obviamente afectan la
incidencia reportada de
hipotensión y la decisión de tratarla. Como el objetivo final es
garantizar que el aporte
de oxígeno coincida con la demanda tisular de
oxígeno en todos los órganos, la hipotensión se puede definir
mejor basándose en principios fisiológicos, es decir, evaluando
los efectos de la disminución de la presión de perfusión en el
flujo sanguíneo y el suministro de oxígeno
a órganos.
Sin embargo, debido a
que en la primera fase "compensada" de
shock, el flujo sanguíneo y presión
sanguínea (PA) de órganos vitales (cerebro, miocardio, glándulas
suprarrenales) se mantienen gracias a la redistribución del
flujo sanguíneo desde
órganos no vitales impulsada por un mecanismo neuroendocrino,
la hipotensión solamente
se presenta cuando el
shock entra en su
segunda fase "descompensada" y el flujo sanguíneo
a órganos vitales
también disminuye. Por lo tanto, la hipotensión puede definirse
mejor como la PA por debajo de la cual se pierde la
autorregulación del flujo sanguíneo a
órgano vital (por ejemplo, cerebro) y
el flujo sanguíneo cerebral (FC) comienza a disminuir en
proporción a la disminución de la PA (el
así llamado umbral autorregulatorio de
hipotensión; Figura 1) .
Con la
disminución adicional de PA
y del aporte
de oxígeno, la función celular no se
puede mantener apropiadamente, pero la integridad estructural
aún no se ve significativamente afectada (el
así llamado umbral
funcional de hipotensión; Figura 1) .
Finalmente, en una
disminución adicional de la PA y
del suministro de
oxígeno, la integridad estructural de los tejidos se ve
afectada, lo que causa
daño orgánico permanente (el
así llamado umbral isquémico de
hipotensión; Figura 1) .
Desafortunadamente, existen pocos datos sobre los valores de
corte y debido a que la capacidad de los sistemas cardiovascular
y neuroendocrino para compensar adecuadamente se ve afectada por
la edad gestacional y posnatal, así como
tambien por la fisiopatología
subyacente, estos valores probablemente varían en el paciente
individual e incluso para el mismo
paciente en diferentes momentos.
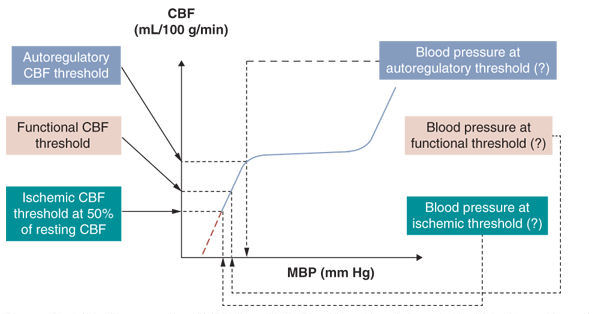
Figura 1.- Definición de hipotensión por 3 fenómenos fisiopatológicos de severidad creciente : umbrales de hipotensión autorregulatorio, funcional e isquémico. La presión arterial media (PAM) asociada con la pérdida de la autorregulación del flujo sanguíneo cerebral (FC) es la definición generalmente aceptada de hipotensión (umbral autorregulatorio de la presión arterial). Datos preliminares sugieren que el umbral de presión arterial autorregulatorio podría ser de alrededor de 28 a 30 mm Hg en el neonato de muy bajo peso al nacer durante los primeros días posnatales. Sin embargo, en la actualidad no está claro qué hacer con esta información en la práctica clínica . Si la presión arterial continúa bajando, alcanza un valor en el cual la función cerebral llega a estar comprometida (umbral de presión arterial funcional).
Datos preliminares disponibles sugieren que el umbral de presión arterial funcional podría ser de alrededor de 22 a 24 mm Hg en el recién nacido de MBPN durante los primeros días posnatales. Finalmente, si la presión arterial disminuye aún más, alcanza un valor en el cual la integridad estructural se ve comprometida (umbral isquémico de presión arterial). Los hallazgos en animales inmaduros sugieren que el umbral de FSC isquémico es de alrededor del 50% del FSC en reposo. Sin embargo, la presión arterial isquémica dependiente de la edad gestacional y postnatal no se conoce para el recién nacido prematuro o a término. Finalmente, es de notar que el prosencéfalo en general y ciertas estructuras del prosencéfalo en particular son más vulnerables que las estructuras del rombencéfalo. Ver texto para más detalles. (Modificado de McLean et al. Circulación cerebral e hipotensión en el prematuro : diagnóstico y tratamiento. En: Perlman JM, ed. Preguntas y Controversias en Neonatología-Neurología. 2da edición)
Por otro lado, la definición clínica de hipotensión es
sencilla porque es absolutamente arbitraria. En la práctica
clínica, la hipotensión en recién nacidos de muy bajo peso al
nacer (MBPN) se ha definido como una PA media por debajo de la
edad gestacional en valor numérico
, ya que esta cifra es
cercana al percentil 5º (o 10º) de los valores normativos
promedios de PA
basados en población para edad gestacional
para la población de pacientes dada.
Varios investigadores y
clínicos
también definen la hipotensión en neonatos
de
MBPN
durante los primeros días posnatales como una PA media por
debajo de 28 a 30 mm Hg. La última definición de
hipotensión se
basa
en hallazgos que sugieren que el
codo inferior de la curva autorreguladora del Flujo
sanguíneo cerebral
encuentra
alrededor de estos valores en los neonatos de MBPN (Figura
1)
.
Más recientemente, probablemente debido a la falta de una
definición de hipotensión clínicamente relevante (es decir,
basada en
mortalidad y outcomes
a largo plazo), la idea de "hipotensión
permisiva" ha
sido
introducida
en la literatura. La estrategia
de hipotensión permisiva llama a no
considerar
la PA en la
evaluación clínica del status
cardiovascular del paciente. En
lugar de ello, la estrategia
llama a
centrarse únicamente en la
evaluación de la adecuación de la perfusión de órganos mediante
la evaluación de
indicadores clínicos y de laboratorio de la
perfusión tisular. Aunque la PA es la variable dependiente entre
los factores que definen la macrohemodinamia
(ver sección de
fisiopatología), la presión de perfusión adecuada es
absolutamente necesaria para impulsar el flujo sanguíneo a
través de todo el sistema circulatorio (macro
y
microcirculación). Por lo tanto, la idea de descartar PA
como
uno de los factores hemodinámicos en la evaluación del estado
cardiovascular esencialmente no considera
los principios
básicos de la fisiología cardiovascular.
Además, los indicadores clínicos y de laboratorio de la
adecuación de la perfusión son poco fiables o demorados en
su
presentación, lo que los hace menos útiles.
Sin embargo,
dado que ninguna de las definiciones de hipotensión en sí misma
ha demostrado
asociarse
con mejores outcomes
cuando se trata
la "hipotensión" , los
valores de PA
se usan arbitrariamente para gatillar
el
inicio del tratamiento. Finalmente, para empeorar las cosas (es
decir, complicarlas más), tener una presión arterial por
encima del valor de corte tampoco asegura
la adecuación de la
perfusión en parte
porque
los pacientes ingresan primero en la fase
compensada de shock
donde la PA permanece dentro del "rango
normal" (ver también la discusión sobre interacción
de PA
y del
flujo sanguíneo que sigue).
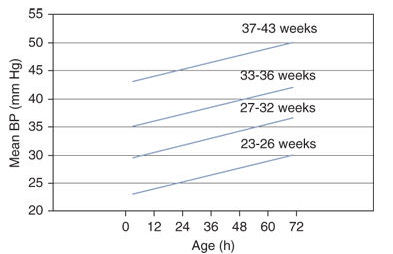
La Figura 2 muestra un ejemplo de presión arterial normal definida estadísticamente. Las líneas representan el límite inferior del intervalo de confianza del 80% de PA para cada grupo de edad gestacional durante los primeros 3 días de vida postnatal. Por lo tanto, 90% de los recién nacidos tendrá un valor de PA media igual o superior a este límite inferior. Aunque la adecuación de la perfusión de órgano no puede deducirse de estos datos o similares valores normativos estadísticamente derivados, el gráfico demuestra claramente que la PA está directamente relacionada con la edad gestacional y posnatal y, por lo tanto, puede utilizarse como guía en la evaluación inicial de recién nacidos con sospecha de inestabilidad hemodinámica .
Figura 2.- Esta gráfica representa un ejemplo de valores de presión arterial (PA) definidos estadísticamente como normales . Las líneas representan el límite inferior del intervalo de confianza del 80% de PA media en neonatos durante los primeros 3 días postnatales. El 90 % de los recién nacidos tendrá un valor de PA media en o por encima de este intervalo de confianza de límite inferior. (Modificado de Nuntnarumit et al).
Factores de riesgo
Ciertas poblaciones de pacientes neonatales son más propensas a desarrollar hipotensión e insuficiencia circulatoria y sufren las complicaciones asociadas con una perfusión tisular inadecuada. La prematuridad, falta de exposición a esteroides prenatales, corioamnionitis, infección perinatal, depresión perinatal, exposición pre y postnatal a ciertos medicamentos, síndrome de dificultad respiratoria y la hipertensión pulmonar persistente son algunos de los factores de riesgo para desarrollar hipotensión. Hay muchas razones por las que el neonato, especialmente el neonato prematuro, es vulnerable a los efectos hemodinámicos de la hipotensión. La inmadurez de los sistemas de órganos en general y del cerebro en particular predispone al prematuro a daño de órganos. El estrecho rango de PA de la autorregulación del FSC y su atenuación o pérdida completa en situaciones que son muy comunes (ejemplo, Hipercapnia e hipotensión) en el neonato prematuro pueden afectar negativamente al FSC y contribuir al desarrollo de lesión cerebral.
Recientemente, hemos propuesto que la asignación de órganos vitales podría estar regulada por el desarrollo, y que en los recién nacidos prematuros extremos el cerebro anterior es un órgano no vital durante las primeras 24 a 48 horas posteriores al parto. Evidencia indirecta en prematuros y estudios en animales en desarrollo respaldan esta hipótesis y demuestran que, a diferencia del cerebro posterior, los vasos en el cerebro anterior se contraen en respuesta a hipoxia o hipoperfusión.
II.- Fisiopatología
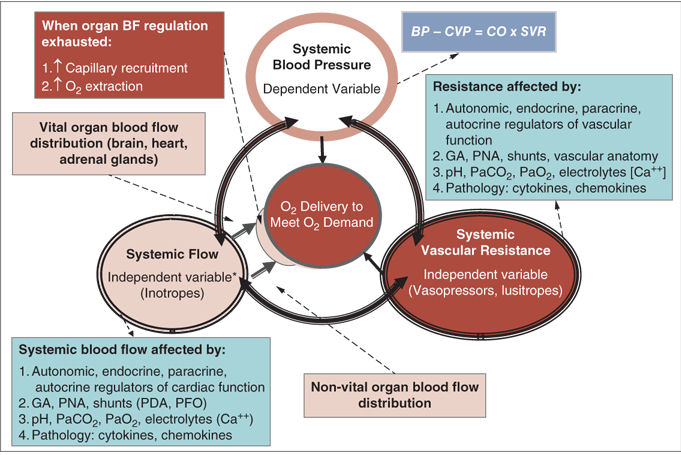
Es importante prestar atención a los principios de fisiología cardiovascular y la interacción entre PA y el flujo sanguíneo sistémico y de órganos para comprender la fisiopatología de la hipotensión y el shock (Figura 3) . Según la ley de Poiseuille, el flujo está directamente relacionado con la gradiente de presión y diámetro del vaso e inversamente relacionado con la longitud del vaso y la viscosidad del fluido. Por lo tanto, la presión es la fuerza impulsora detrás del movimiento de la sangre a través de la vasculatura. En la práctica clínica, la ley de Ohm se utiliza para describir la interacción entre PA, flujo sanguíneo (gasto cardíaco, GC) y la resistencia vascular sistémica (RVS) : PA = RVS × GC. Por consiguiente, los cambios fisiológicos y patológicos en los 2 parámetros relativamente independientes (GC y RVS) determinan el parámetro dependiente, PA. Considerando esta interacción, PA no cambiaría si, por ejemplo, el GC cae un 50% y RVS se duplica. Esto también ilustra el hecho de que la PA es uno de los principales parámetros entre los indicadores hemodinámicos de perfusión que deben monitorizarse.
Figura 3.- La función principal de la circulación es suministrar oxígeno y nutrientes al tejido para satisfacer la demanda metabólica. La interacción entre 2 factores, el flujo sistémico y la resistencia sistémica asegura una administración de oxígeno adecuada. Estos 2 factores relativamente independientes están regulados y controlados por factores autónomos, endocrinos y paracrinos y afectados por una serie de otros mecanismos fisiológicos y patológicos. La interacción entre flujo sistémico y resistencia finalmente determina la presión sanguínea. Finalmente, si el flujo sanguíneo del órgano es insuficiente, el reclutamiento capilar y el aumento en extracción de oxígeno mantendrán la demanda bajo control para mantener un suministro adecuado de oxígeno. BF, flujo sanguíneo; [Ca ++] , concentración de calcio; CO, gasto cardíaco; CVP, presión venosa central; GA, edad gestacional; PaCO2, presión parcial de CO2 arterial; PaO2, presión parcial de oxígeno arterial; PDA, ductus arterioso permeable; PFO, foramen oval permeable; PNA, edad posnatal; RVS, resistencia vascular sistémica. (Soleymani S y cols . Control hemodinámico en neonatos: avances y desafíos. J Perinatol. 2010; 30 Suppl: S38-S45.)
Al definir la fisiopatología de la hipotensión y compromiso cardiovascular, es útil evaluar los componentes de RVS y GC , las dos así denominadas variables independientes (Figura 4). Las alteraciones en la regulación de o las alteraciones patológicas en el tono vascular, frecuencia cardíaca, precarga, contractilidad o postcarga pueden conducir a hipotensión y compromiso cardiovascular.
Por lo tanto, con base en la fisiopatología
subyacente, podemos identificar la etiología primaria de la
hipotensión, incluyendo
las alteraciones del tono vascular
(vasodilatación y vasoconstricción); arritmia; afecciones que
afectan principalmente a la precarga (hipovolemia y disfunción
diastólica)
y contractilidad (lesión miocárdica o miocardio hiperdinámico) así como
tambien
aumento o disminución de la poscarga
(Tabla
1). Entre las causas subyacentes de hipotensión y
shock, la vasodilatación y la contractilidad deficiente son
los factores etiológicos más comunes en los neonatos,
especialmente en los recién nacidos prematuros.
Figura
4.-
La presión arterial es el producto de la interacción entre gasto
cardíaco y resistencia vascular sistémica. La evaluación de cada
componente de esta interacción es importante y útil para
identificar la causa subyacente del compromiso cardiovascular.
(Ver el texto para más detalles.)
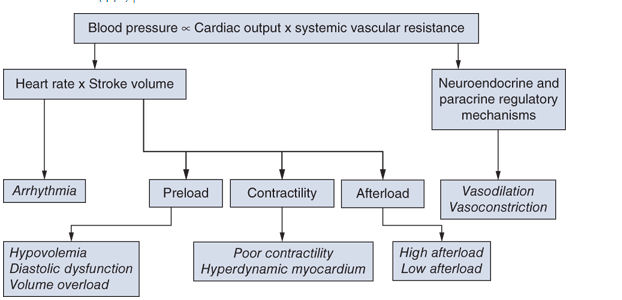
Tabla 1.- Mecanismos cardiovasculares que causan Hipotensión neonatal
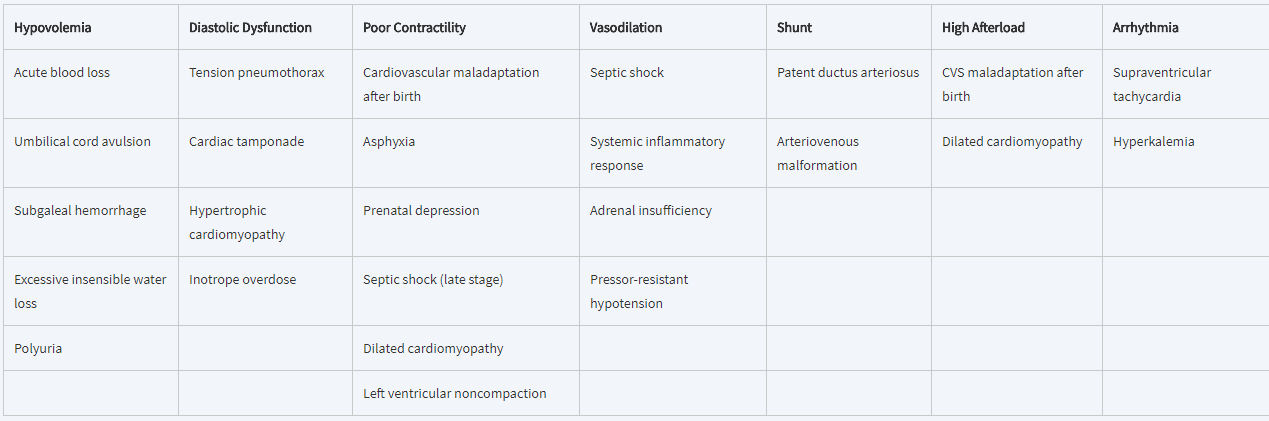
Alteraciones del tono vascular
La regulación del tono del músculo liso vascular es compleja e implica un delicado equilibrio entre las señales vasodilatadoras y vasoconstrictoras controladas por el sistema nervioso autónomo, así como tambien por los mecanismos endocrinos y paracrinos y factores vasoactivos locales. Los reguladores endocrinos, paracrinos y locales más importantes del tono vascular incluyen óxido nítrico, eicosanoides, vasopresina, catecolaminas, sistema renina-angiotensina y endotelina. Algunos de los factores, como el óxido nítrico generado localmente y los eicosanoides vasodilatadores, aumentan en el shock séptico y enfermedades inflamatorias generalizadas, y se consideran la principal causa del bajo tono vascular asociado y el shock vasodilatador en estas afecciones.
Dada la alta incidencia de condiciones clínicas con mediadores inflamatorios elevados tales como corioamnionitis, síndrome de dificultad respiratoria, enterocolitis necrosante, exposición inapropiada al oxígeno e inmadurez del sistema nervioso autónomo, especialmente en el neonato muy prematuro, no es sorprendente que la vasodilatación desempeñe un rol significativo papel en la patogenia de la insuficiencia circulatoria en estos pacientes.
Alteraciones en Frecuencia cardíaca y Ritmo
Aunque la bradicardia y la taquicardia sinusal transitorias son comunes en recién nacidos, son los problemas más sostenidos con el ritmo cardíaco los que pueden causar hipotensión e insuficiencia circulatoria. Entre las arritmias que potencialmente causan compromiso circulatorio, la taquicardia supraventricular y la taquiarritmia relacionada con hiperkalemia son las presentaciones clínicas más frecuentes.
Alteraciones de Precarga
En general, las condiciones que disminuyen la precarga al
producir una hipovolemia absoluta,
tal como la pérdida
aguda de sangre, son raras. Además, la falta de evidencia de una
relación bien definida entre volumen sanguíneo y PA en
prematuros respalda aún más la noción generalmente aceptada de
que la hipovolemia absoluta no es una causa común de hipotensión
en el período neonatal. Sin embargo, debe
destacarse que estos
estudios se
realizaron en neonatos prematuros más maduros.
Además, los hallazgos recientes de hemodinamia
mejorada asociada con pinzamiento
tardío del cordón sugieren que cierto grado de disminución del
volumen sanguíneo circulante no es infrecuente, especialmente en
el neonato muy prematuro, y que tener un volumen circulatorio
absoluto más elevado al nacer podría ser beneficioso
. Por supuesto, puede haber
mecanismos adicionales en juego que contribuyan a la hemodinamia
mejorada que se observa después del
pinzamiento tardío del cordón umbilical.
Por ejemplo, un aumento más gradual en
la postcarga
cuando el pinzamiento del cordón se retrasa en lugar del aumento
abrupto de la poscarga asociado con el pinzamiento inmediato del
cordón podría permitir una adaptación mejorada del miocardio
inmaduro del neonato muy prematuro.
Por otro lado, la precarga reducida, a pesar de la ausencia de
hipovolemia absoluta significativa, no es infrecuente. La
presión intratorácica alta debido a una presión media de vía
aérea
inapropiadamente alta
o un neumotórax a tensión, así como
tambien la presencia de
derrame pericárdico pueden disminuir significativamente el
gasto cardíaco al
disminuir el retorno venoso. Además, aunque su
rol en la patogénesis
de la hipotensión no se ha estudiado adecuadamente, la
compliance disminuídea
del miocardio inmaduro también podría
limitar el llenado del corazón.
Finalmente, la disfunción diastólica significativa puede
contribuir a una disminución del llenado y, por lo tanto, a una
menor precarga en pacientes con miocardiopatía hipertrófica o en
pacientes tratados con dosis inadecuadamente altas de
inotrópicos, especialmente dobutamina. Los pacientes con
miocardiopatía hipertrófica generalmente nacen de madres con
diabetes, y la cavidad ventricular pequeña y el miocardio
hiperdinámico causan
reducciones significativas en la precarga.
Alteraciones de la Contractilidad Miocárdica
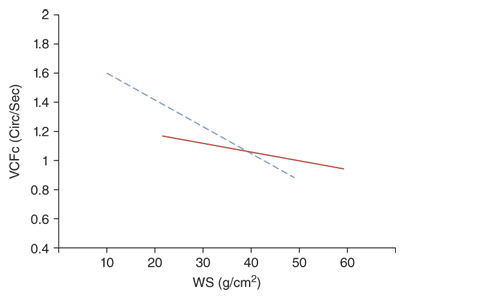
Debido tanto a la inmadurez estructural y funcional, el miocardio del neonato es más propenso a la disminución de la contractilidad (Figura 5) . Se ha documentado disfunción miocárdica en alrededor de un tercio a 50 % de recién nacidos muy prematuros con hipotensión o mala perfusión . Se ha postulado que la mayor sensibilidad del miocardio inmaduro a la poscarga en comparación con los lactantes, niños y adultos da como resultado una contractilidad deficiente en neonatos prematuros, especialmente los muy prematuros. En consecuencia, el aumento brusco de la poscarga del ventrículo izquierdo trás la repentina eliminación del lecho vascular placentario de baja resistencia en el momento de pinzamiento del cordón se piensa que es una de las causas principales de disfunción miocárdica en los recién nacidos muy prematuros en el periodo postnatal inmediato.
Figura 5.- La línea continua
representa la relación inversa normal entre contractilidad del
miocardio (VCFc) y la poscarga (WS) en los niños. La línea de
puntos representa esta línea de regresión en recién nacidos.
Debido a que la pendiente de la línea de regresión es más
pronunciada en neonatos en comparación con los niños mayores,
con un aumento en la poscarga, la contractilidad del miocardio
inmaduro de los recién nacidos disminuye más rápidamente que la
del corazón maduro de los niños mayores. (Rowland y Gutgesell).
Otra causa importante de disfunción miocárdica es la lesión hipóxica-isquémica asociada a la depresión perinatal. En este contexto, la vasoconstricción compensatoria puede enmascarar la inminente insuficiencia circulatoria al mantener la PA en el rango normal percibido. Por lo tanto, se ha recomendado la evaluación de la función del miocardio mediante ecocardiografía en todos los pacientes con scores Apgar bajos o evidencia de depresión perinatal.
Alteraciones de Postcarga
La
postcarga y la RVS a menudo se usan indistintamente.
Sin embargo, aunque relacionadas, no representan la misma
entidad hemodinámica. La RVS es un valor calculado basado en el
gradiente de presión (diferencia de presión entre presión
arterial sistémica media y presión venosa central) y
Gasto cardíaco. Por el
contrario, la postcarga es la presión o fuerza que el miocardio
debe superar durante el tiempo de contracción isovolumétrica
para expulsar la sangre del ventrículo izquierdo en la aorta
durante el tiempo de eyección. La ley de Laplace describe la
poscarga como la tensión del músculo ventricular que está
directamente relacionada con la presión y el diámetro del
ventrículo izquierdo e inversamente relacionada con el grosor
muscular. Debido a que la presión intraventricular necesaria
para abrir la válvula aórtica depende de la PA en la aorta y
debido a que la RVS, a través de su interacción con el
GC determina
la PA, la RVS está directamente relacionada con la poscarga. Sin
embargo, los cambios en el diámetro del ventrículo izquierdo o
el grosor de la pared del miocardio también alterarán la
poscarga sin cambios en la RVS. En resumen, la poscarga y la
RVS no son lo mismo y no deben usarse indistintamente.
Como se mencionó, la poscarga
alta ha
sido implicada en la patogenia de la insuficiencia circulatoria en recién nacidos muy
prematuros en el período posnatal inmediato. El aumento de la
poscarga también contribuye al empeoramiento de la hipotensión y
a la alteración de la perfusión tisular en
caso de un
ventrículo dilatado,
tal como la miocardiopatía dilatada o el
ventrículo izquierdo defectuoso, que se observa con mayor
frecuencia en recién nacidos con asfixia. Por lo tanto, solo
se recomienda el uso juicioso de expansores de volumen en estos
escenarios dado
que los aumentos
en el tamaño ventricular
asociados con la administración de
volumen causan mayores aumentos en
la postcarga y empeoran la disfunción miocárdica existente.
En ciertas situaciones clínicas, además de
una baja RVS, la baja postcarga puede contribuir al desarrollo de
insuficiencia circulatoria. Por ejemplo, en casos con miocardiopatía hipertrófica, la baja postcarga causada por la
cavidad ventricular pequeña y miocardio
engrosado pueden
causar función miocárdica hiperdinámica y, por lo tanto, empeorar
la obstrucción dinámica del ventrículo izquierdo asociada con la
miocardiopatía hipertrófica.
Otras
El compromiso circulatorio también puede desarrollarse cuando existe un shunt arterial entre las circulaciones sistémica y pulmonar, tal como se ve con un ductus arterioso permeable (DAP) hemodinámicamente significativo o una colateral aortopulmonar. Del mismo modo, las conexiones arteriovenosas que se observan en pacientes con una gran malformación arteriovenosa pueden causar compromiso circulatorio. DAP se discute en otro capítulo de este libro. Baste decir que, debido al "robo" sistólico o diastólico o disfunción miocárdica secundaria a una sobrecarga del volumen del ventrículo izquierdo con o sin flujo sanguíneo coronario reducido, un DAP persistente hemodinámicamente significativo puede causar desarrollo de hipotensión sistémica e hipoperfusión. Aunque las colaterales aortopulmonares no son infrecuentes en recién nacidos prematuros con enfermedad pulmonar crónica, por lo general no son lo suficientemente grandes como para causar insuficiencia circulatoria. Finalmente, en pacientes con una gran malformación arteriovenosa, la sobrecarga de volumen del ventrículo izquierdo puede provocar insuficiencia cardíaca y compromiso circulatorio.
III.- Diagnóstico defierencial
La hipotensión sistémica "verdadera" debe diferenciarse de
las facticias. En consecuencia, al hacer el diagnóstico de
hipotensión, los posibles problemas con la medición de la PA en
sí y la incertidumbre sobre la definición de hipotensión
verdadera deben considerarse.
La presión arterial puede medirse de forma no invasiva (más
comúnmente mediante el uso de la técnica oscilométrica) o de
forma invasiva a través de un catéter de arteria umbilical o
de arteria periférica conectado a un transductor de presión. Si se usa la
técnica oscilométrica no invasiva, se debe usar el manguito de
PA correcto con una relación de ancho del manguito a la
circunferencia del brazo entre 0,45 y 0,7.
Si el tamaño del manguito es demasiado
pequeño o demasiado grande para el paciente dado,
se obtendrán
lecturas de PA
erróneamente alta
o baja , respectivamente.
Sin embargo, con un manguito del
tamaño adecuado, generalmente se obtienen estimaciones precisas
de la PA, y la mayoría de los estudios encuentran una buena
concordancia entre las técnicas oscilométricas y las
invasivas.
Por otro lado, en los recién nacidos muy prematuros (la población con mayor riesgo de desarrollar hipotensión), la técnica no invasiva podría sobreestimar la PA. Cuando se usa monitorización invasiva de PA mediante catéteres arteriales, la configuración inadecuada del sistema de monitorización de PA puede causar errores significativos. La presencia de burbujas de aire o coágulos de sangre en el sistema puede causar formas de onda amortiguadas y producir erróneamente una PA sistólica baja y PA diastólica alta , que generalmente causa una PA media subestimada.
Además, si el transductor de presión se coloca
arriba o abajo del nivel del corazón del paciente,
se registra
erróneamente una PA baja o alta, respectivamente. Sin embargo,
estos problemas técnicos pueden abordarse fácilmente una vez
identificados.
Por otro lado, el problema de definir adecuadamente la
hipotensión verdadera, que luego merecerá tratamiento, es mucho
más difícil de resolver (ver la sección sobre
definición de
hipotensión). En la actualidad, las herramientas disponibles
para el monitoreo de cabecera y los indicadores clínicos y de
laboratorio utilizados en la evaluación del
status del sistema
cardiovascular no son confiables y no se basan en
evidencia. Sin
embargo, al usar el valor de PA obtenido apropiadamente en
combinación con parámetros cardiovasculares adicionales
monitoreados simultáneamente,
tales como frecuencia cardíaca,
saturación de oxígeno arterial y
tal vez la saturación de oxígeno
tisular regional obtenida a través de espectroscopia
cercana al
infrarrojo , así como
tambien tomando los hallazgos del examen
físico y estudios de laboratorio (tiempo de llene
capilar o
CRT,
diuresis
y niveles séricos de lactato) en
consideración, uno puede evaluar más apropiadamente el
status del sistema cardiovascular y tomar una decisión razonable sobre
la necesidad de tratamiento.
Una vez que se ha decidido que
una PA dada representa una
hipotensión verdadera, el siguiente paso es identificar la
etiología subyacente (tabla 1) porque el tratamiento debe
adaptarse a la etiología y fisiopatología del compromiso
cardiovascular.
Finalmente, se debe enfatizar nuevamente que, aunque tenemos evidencia sobre los efectos hemodinámicos a corto plazo de los medicamentos más frecuentemente utilizados en el tratamiento de la hipotensión neonatal, tales como dopamina, dobutamina, epinefrina y tal vez milrinona, no tenemos datos sobre mortalidad basada en evidencia y de outcome a largo plazo y, por lo tanto, evidencia clínicamente relevante sobre la seguridad y la idoneidad del tratamiento de hipotensión neonatal utilizado actualmente.
IV.- Tests diagnósticos
En la evaluación de la adecuación de la perfusión tisular en recién nacidos con diagnóstico clínico de hipotensión, se han utilizado varias pruebas clínicas y de laboratorio. Aunque estas pruebas, especialmente cuando se usan en combinación, mejoran nuestra capacidad para detectar compromiso circulatorio, también tienen limitaciones importantes. Las herramientas de cabecera más nuevas, tales como la espectroscopía de luz visible y cercana al infrarrojo, el Doppler tisular láser, la electroencefalografía de amplitud integrada , la cardiometría de impedancia eléctrica y la ecocardiografía funcional proporcionan datos más objetivos sobre el status del sistema cardiovascular y son prometedores.
Entre las pruebas clínicas, el tiempo de llene capilar (CRT) se usa comúnmente y puede proporcionar información sobre la circulación periférica. El CRT se evalúa presionando la piel durante 3 a 5 segundos para causar blanqueamiento al vaciar el lecho capilar; luego, se mide el tiempo que tarda el lecho capilar en volver a llenarse y volver al color de la línea base. La frente y el esternón son, con toda probabilidad, los mejores lugares para medir CRT.
Un CRT mayor de 3 segundos se considera anormal. Sin embargo, el valor predictivo de CRT para hipoperfusión sistémica es pobre. Aunque se pueden lograr algunas mejorías combinando el CRT prolongado con hipotensión u otros marcadores de hipoperfusión (Ej., Niveles de lactato sérico), la sensibilidad sigue siendo demasiado baja para que el CRT sea clínicamente útil.
Aunque se pueden lograr algunas mejorías combinando el CRT prolongado con hipotensión u otros marcadores de hipoperfusión (ej., Niveles séricos de lactato), la sensibilidad sigue siendo demasiado baja para que el CRT sea clínicamente útil.
Otro parámetro que generalmente cambia durante el compromiso
circulatorio es la frecuencia cardíaca, y una frecuencia
cardíaca elevada en comparación con la línea de base puede
indicar bajo bajo gasto cardíaco (CO).
Sin embargo, como taquicardia puede ocurrir
con muchas condiciones (por ejemplo, fiebre, sepsis, dolor,
agitación y como efecto secundario de ciertos medicamentos), su
valor en el diagnóstico de shock es limitado. Por otro lado, los
cambios en el patrón de la frecuencia cardíaca se pueden
utilizar para predecir la sepsis inminente y, por lo tanto,
potencialmente, el shock
séptico.
La Diuresis
puede usarse como un método indirecto de
evaluación de la adecuación del flujo sanguíneo renal. Debido a
que, desde un punto de vista hemodinámico, los riñones se
consideran órganos no vitales, la perfusión renal está entre las
primeras en cambiar. Por lo tanto, una disminución en la
diuresis podría ser un signo de falla cardiovascular
inminente. En general, una diuresis
superior a 1-2 ml
/ kg / min sugiere una perfusión renal adecuada durante los
primeros días posnatales. Sin embargo, monitorear la
diuresis para determinar la adecuación de la PA de manera
oportuna puede ser problemático ya que la detección de la baja
diuresis generalmente toma horas después de que la
perfusión renal ha disminuido. Además, la baja
diuresis también puede ser el resultado de causas no relacionadas
con PA.
El nivel sérico de lactato es otro marcador indirecto de la perfusión tisular. En ausencia de un error innato del metabolismo, los niveles elevados de lactato sérico sugieren un metabolismo anaeróbico como consecuencia de una mala perfusión tisular. Sin embargo, similar a la baja
diuresis , el lactato sérico alto solo nos informa sobre la falta de perfusión tisular adecuada horas antes y, por lo tanto, puede no ser útil para determinar la adecuación de la PA y la perfusión tisular en tiempo real. Además, como el lactato sérico aumenta con la infusión de epinefrina independientemente del estado de la perfusión tisular, un nivel sérico alto de lactato puede no reflejar un problema de perfusión en el recién nacido expuesto a la epinefrina. Sin embargo, el seguimiento repetido del lactato sérico a lo largo del tiempo puede ser útil para la evaluación de la respuesta hemodinámica a largo plazo al tratamiento.La evaluación de la perfusión tisular utilizando espectroscopía de luz visible y cercana al infrarrojo también podría ser útil en la evaluación general de la función circulatoria.46, 47, 48 and 49. Sin embargo, la aplicación rutinaria de estas nuevas técnicas requiere una evaluación adicional.
La ecocardiografía funcional permite identificar la fisiopatología subyacente de la hipotensión y se debe considerar en todos los pacientes con inestabilidad hemodinámica. 32,50 La evaluación de la contractilidad miocárdica y la presencia de derrame pericárdico o de un gran DAP con shunt de izquierda a derecha es relativamente directa e importante para determinar la causa de la hipotensión.
Una interrogación más detallada de la función cardiovascular puede incluir la estimación del débito del ventrículo izquierdo y derecho y el flujo de la vena cava superior, así como tambien la evaluación de las mediciones de la contractilidad miocárdica (fracción de acortamiento e índice de velocidad de la tensión) dependientes e independientes de la carga, función diastólica , presión de arteria pulmonar, la importancia hemodinámica de un DAP y los flujos sanguíneos de órganos selectivos.
Aunque la ecocardiografía funcional puede ser útil en el
diagnóstico y tratamiento de la hipotensión y shock
neonatales, también presenta una serie de deficiencias. La ecocardiografía funcional requiere la disponibilidad de equipos
costosos y operadores expertos con la habilidad necesaria para
realizar e interpretar los estudios en la UCIN 24 horas al día,
7 días a la semana, y solo proporciona una evaluación no
continua del sistema cardiovascular dinámicamente
cambiante32,50.
Los hallazgos recientes sugieren que la monitorización de
Gasto cardíaco (GC) no
invasiva, continua y de latido a latido utilizando tecnología de bioimpedancia torácica (cardiometría de impedancia eléctrica)
tiene
una precisión y
seguridad en neonatos comparable a los de la ecocardiografía.51,52 Sin embargo, se necesitan más estudios
para validar la utilidad de cardiometría eléctrica en el escenario
clínico. También se debe tener en cuenta que, si se valida
apropiadamente, se usará una cardiometría de impedancia
eléctrica junto con, y no en lugar de
una ecocardiografía.
V.- Manejo
Como se indicó anteriormente, cuando hablamos sobre el manejo de neonatos que presentan hipotensión e hipoperfusión sistémica, debemos reconocer la falta de información de estudios clínicos aleatorizados controlados con placebo sobre la seguridad y los beneficios clínicamente relevantes a largo plazo de corregir la hipotensión sistémica, especialmente en neonato muy prematuro en el período posnatal inmediato. Sin embargo, diseñar un estudio de este tipo es un desafío. Incertidumbre sobre la definición de hipotensión específica según edad gestacional y cronológica , el tipo de tratamiento (volumen, vasopresores inotrópicos, inotrópicos o lusitropos) apropiada para la fisiopatología subyacente del compromiso cardiovascular en cada paciente (estrategia de tratamiento individualizado); y la capacidad de monitorizar adecuadamente en tiempo real la respuesta hemodinámica integral provocada (PA, gasto cardíaco, RVS y flujo sanguíneo a órganos) juntos en lugar de solo la frecuencia cardíaca, la saturación de oxígeno y la PA se encuentran entre los principales desafíos del diseño de dicho estudio clínico. Además, el enrolamiento oportuno de los pacientes y la disposición del clínico participante para aleatorizar a los pacientes hipotensos al grupo de placebo son otros asuntos que deben resolverse antes de que tal estudio sea factible.
En resumen, el uso de la monitorización hemodinámica integral permite el diagnóstico oportuno y el reconocimiento de la fisiopatología subyacente del compromiso cardiovascular y para la selección y
monitoreo apropiados de la respuesta hemodinámica del tratamiento, así como tambien la selección de la hemodinamia a corto y largo plazo más apropiada, las medidas de outcome clínicamente relevante son los desafíos más importantes que enfrentan los diseñadores de estos estudios. Además, las poblaciones de pacientes con diferentes edades gestacionales y postnatales tendrán que ser estratificadas y estudiadas por separado. No es de extrañar que aún no tengamos pruebas sobre la seguridad y los efectos a largo plazo clínicamente relevantes del tratamiento de la hipotensión neonatal en neonatos prematuros o a término.Mientras se esperan los resultados de tales estudios bien diseñados controlados por placebo y ejecutados adecuadamente, la atención a los principios de fisiología, fisiopatología y farmacología cardiovascular del desarrollo54 probablemente ayudará a aumentar la probabilidad de recuperación y a disminuir la tasa de efectos adversos de la hipotensión y su tratamiento.
Por consiguiente, tomar en consideración los siguientes puntos podría ayudar al médico en el proceso de toma de decisiones :
Usar una de las definiciones actuales más relevantes de hipotensión como una de las herramientas de detección disponibles
Usar indicadores clínicos y de laboratorio de la adecuación de la perfusión como adjuntos a la PA
Identificar la fisiopatología subyacente utilizando la historia, el examen físico y la monitorización hemodinámica adecuada, incluyendo la ecocardiografía funcional
Abordar la fisiopatología subyacente con una estrategia de tratamiento adecuada eligiendo el medicamento más apropiado basado en el trastorno hemodinámico y la farmacocinética y farmacodinamia del medicamento dado
Titular apropiadamente la medicación para el efecto deseado
Considerar la regulación por disminución de los receptores adrenérgicos para ajustar la dosis o utilizar un tratamiento adicional, como la hidrocortisona, 55 para regular al alza los receptores y los sistemas enzimáticos intracelulares implicados en el desencadenamiento de la respuesta hemodinámica en el corazón y la vasculatura
Evitar, o al menos minimizar, las fluctuaciones significativas en la PA y en el flujo sanguíneo sistémico y de órganos en respuesta al tratamiento.
VI.- Outcome y Seguimiento
El impacto de la hipotensión y su tratamiento en mediciones de
outcome a largo plazo clínicamente relevantes no está claro.
Existen muchos obstáculos para evaluar los verdaderos efectos de
la hipotensión sobre el outcome del neurodesarrollo. El
principal desafío es la falta de datos de estudios prospectivos
o estudios controlados randomizados sobre los efectos de la
hipotensión no tratada en mediciones de outcome a corto y largo
plazo. La falta de datos apropiados proviene de la noción de
que, a través de su efecto adverso sobre FSC y el aporte de
oxígeno, la hipotensión causa lesión cerebral. La
asociación entre hipotensión y lesión cerebral descrita en la
literatura ha fortalecido esta noción.
Por lo tanto, los médicos se han mostrado reacios a enrolar
pacientes hipotensos en estudios clínicos randomizados
controlados con placebo diseñados para definir hipotensión
basados en los efectos conocidos sobre la lesión orgánica de la
hipotensión verdadera. De hecho, un estudio clínico reciente
encontró que un estudio clínico aleatorizado de tratamiento
versus placebo en la población muy prematura no era factible.53
Si bien el consentimiento de los padres fue el principal
obstáculo en este estudio , el sesgo de los médicos también jugó
un papel importante dado que 22% de los pacientes elegibles no
fueron considerados por los neonatólogos tratantes y 85% de
los pacientes elegibles que no fueron enrolados recibieron
tratamiento para hipotensión.
Otro desafío para dilucidar el posible
rol de la hipotensión en prematuros extremos con deterioro del outcome del neurodesarrollo a largo plazo es la presencia de factores confundentes. Dado que la hipotensión ocurre más comúnmente durante los primeros días después del nacimiento, otros factores hemodinámicos coexistentes durante el período de transición, tales como la disfunción miocárdica, DAP, mediadores inflamatorios upregulados, toxicidad por oxígeno y desequilibrio ácido-base, con frecuencia están presentes, y estos factores por sí mismos se han asociado con outcome pobre.Además, las consecuencias previstas (ej., hipercapnia permisiva) y no intencionadas (presión media alta de vías aéreas) del tratamiento respiratorio también afectan el FSC (flujo sanguíneo cerebral) independientemente de la presencia o ausencia de hipotensión.
Finalmente, la falta de una definición de hipotensión dependiente de edad gestacional y postnatal basada en la fisiología, la fisiopatología y mediciones de outcome clínicamente relevantes dificultan y, en la actualidad, probablemente ni siquiera sea factible definir adecuadamente la población de pacientes que realmente tiene hipotensión y, por lo tanto, podría beneficiarse del tratamiento.
Entre los factores hemodinámicos que pueden determinar si un
prematuro hipotenso tendría un outcome
deficiente, la
duración de la hipotensión, la respuesta al
tratamiento, la presencia de acidosis metabólica
y los
problemas con la perfusión
se han identificado como
factores
potencialmente importantes.
Por supuesto, muchos otros
factores no relacionados con hipotensión o inestabilidad
hemodinámica, que incluyen, pero no se limitan al grado de
inmadurez, presencia de lesión cerebral, infección, toxicidad
por oxígeno, status
socioeconómico de la madre y otras cosas,
juegan un papel importante en el resultado a largo plazo .
Aunque algunos estudios sugieren lo contrario, la
literatura actual es bastante consistente en que los pacientes
que tienen PA en el rango normal percibido tienen mejores
resultados en general que aquellos que
llegan a estar hipotensos.
Sin embargo, no está claro si la hipotensión en sí misma, su
tratamiento, ambos, ninguno, o una combinación de algunos o
todos estos factores son responsables de los malos
outcomes.
La mayoría de los estudios anteriores han atribuido el mal
outcome asociado a la hipotensión, mientras que algunos de los
estudios más recientes culparon al tratamiento de las
complicaciones. Sin embargo, el hecho es que la relación entre
la hipotensión o su tratamiento con malos resultados es de
asociación, y la causalidad no puede determinarse a partir de
los datos disponibles. Por lo tanto, dependiendo de nuestro
sesgo, seguiremos atribuyendo el mal
outcome a la hipotensión
o su tratamiento hasta que estudios
clínicos diseñados y
ejecutados adecuadamente finalmente resuelvan esta controversia
de larga duración.
VII.- Referencias