Hipotensión en RN Término con HPPN
Febrero 2021
Manejo de Hipotensión sistémica en RN Término con Hipertensión pulmonar persistente del recién nacido : revisión ilustrada
Siefkes HM, Lakshminrusimha S.
Arch Dis Child Fetal Neonatal Ed 2021;0:F1–F10.
doi:10.1136/archdischild-2020-319705
Abstract
En la hipertensión pulmonar
persistente del recién nacido (HPPN), aumenta la relación entre
resistencia vascular pulmonar y resistencia vascular sistémica. Los
shunts extrapulmonares (conducto arterioso permeable y
foramen oval permeable) permiten el shunt de derecha a izquierda e hipoxemia.
Puede ocurrir hipotensión sistémica en recién nacidos con HPPN debido a una variedad de razones,
tales como una mayor vasodilatación
periférica, deterioro de la función ventricular izquierda y disminución
de la precarga. La hipotensión sistémica puede causar una lesión en órgano terminal por mala perfusión e hipoxemia en el recién nacido con
HPPN. Por tanto, debe manejarse con rapidez. Sin embargo, no todos los
recién nacidos con HPPN e hipotensión sistémica pueden ser maneados de
la
misma manera. Es necesario un enfoque individualizado basado en la
fisiología y hallazgos ecocardiográficos para mejorar la perfusión a
los órganos esenciales. Los autores presentan una revisión de la
fisiología y los mecanismos de hipotensión sistémica en HPPN, que
luego puede guiar el tratamiento.
Introducción
El sistema circulatorio fetal se
caracteriza por alta resistencia vascular pulmonar (PVR) y baja
resistencia vascular sistémica (RVS). La RVP alta se debe a hipoxemia
relativa, falta de ventilación alveolar con pulmones llenos de líquido y
vasoconstrictores pulmonares circulantes1. La RVS baja es secundaria a
circuito umbilical y placentario de baja resistencia. La RVP alta y la
RVS baja causan shunts o cortocircuitos de derecha a izquierda a nivel del
conducto arterioso persistente (DAP) y del foramen oval persistente (FOP).
Al nacer, la ventilación alveolar y la oxigenación reducen la RVP con un
aumento de 8 a 10 veces en el flujo sanguíneo pulmonar y el pinzamiento
del cordón aumenta la RVS. La RVS alta y la RVP baja con una presión
arterial sistémica significativamente más alta que la presión arterial
pulmonar es una característica de la circulación posnatal de por vida, a
menos que la enfermedad la altere.
La falla de lograr esta transición causa persistencia de RVP alta en período posnatal, lo que lleva a Hipertensión pulmonar persistente del recién nacido (HPPN) .2 Esta revisión describe la etiología y el tratamiento de la hipotensión sistémica con HPPN.
Fisiopatología de HPPN
La RVP elevada en la HPPN puede ser idiopática / primaria, secundaria a enfermedad pulmonar (ya sea del parénquima, del espacio alveolar o hipoplasia pulmonar) o disfunción cardíaca3. La fisiología cardíaca normal versus la de HPPN se muestra en la Figura 1A-1D. El aumento de la RVP causa shunt bidireccional o de derecha a izquierda en FOP y DAP y aumenta la poscarga del ventrículo derecho (VD) .4
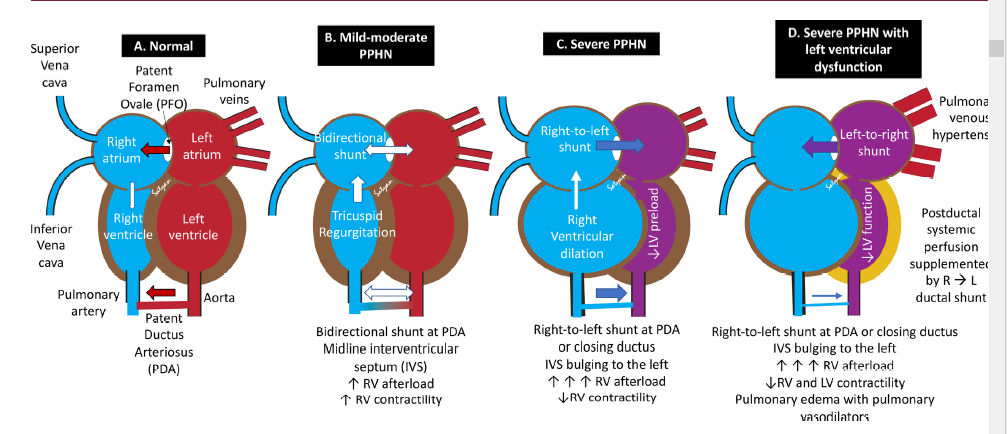
Figura 1 .- Fisiopatología cardíaca en HPPN. (A) corazón posnatal normal tiene shunt Izquierda a derecha en FOP y DAP con septum interventricular abultado a derecha (B) En HPPN leve a moderada PPHN, el septum interventricular puede estar en línea media con shunts bidireccionales en FOP / DAP. El aumento de la poscarga del VD se compensa con el aumento de la contractilidad del VD. Se observa regurgitación tricuspídea a alta velocidad. (C) En HPPN severa, shunt derecha a izquierda por FOP y DAP con Septum interventricular abultado hacia Izquierda lo que reduce la precarga del Ventrículo izquierdo. La postcarga del VD extremadamente alta causa desacoplamiento de la función del VD que lleva a dilatación del VD. Un DAP abierto podría beneficiar al RV proporcionando un mecanismo pop-off para reducir la poscarga del Ventrículo derecho. (D) Cuando la HPPN severa se asocia con disfunción del Ventrículo izquierdo , la hipertensión venosa pulmonar y la presión alta en Aurícula izquierda causan shunt de Izquierda a Derecha a través de FOP pero shunt Derecha a Izquierda a través de DAP. El óxido nítrico inhalado, así como tambien otros tratamientos que disminuyen la resistencia vascular pulmonar, pueden causar edema pulmonar en hipertensión venosa pulmonar si hay insuficiencia del Ventrículo izquierdo u otras obstrucciones del flujo hacia adelante. En caso de disfunción del Ventrículo izquierdo , la perfusión sistémica posductal se suplementa con un shunt transductal Derecha a Izquierda.
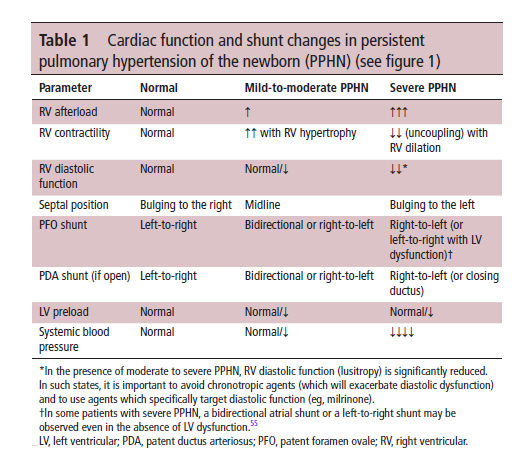
El shunt de derecha a izquierda a travpes de FOP disminuye la precarga del Ventrículo derecho . La poscarga del VD se puede reducir de forma transitoria mediante un shunt por DAP de derecha a izquierda si el Ductus permanece abierto. Los aumentos iniciales de la poscarga causan hipertrofia del VD y aumentan la contractilidad; sin embargo, la elevación persistente y excesiva de la RVP se asocia con estiramiento miocárdico, isquemia, hipoxemia y acidosis, lo que causa disfunción del VD (tabla 1) 5.
Tabla 1 .- Función cardíaca y cambios de shunt en HPPN (ver Figura 1)
La disfunción del ventrículo izquierdo puede causar hipertensión venosa pulmonar y aumentar la presión arterial pulmonar y reducir el gasto sistémico. La precarga del VI disminuye como consecuencia de un retorno venoso pulmonar bajo y / o un abultamiento del tabique interventricular hacia la izquierda. Adicionalmente , la insuficiencia respiratoria hipoxémica puede ser un factor principal de disfunción del VI. La interacción anormal entre los dos ventrículos, isquemia, hipoxemia y acidosis metabólica contribuyen a la disfunción del VI.4 La disfunción del VI también puede exacerbar y causar HPPN resistente a óxido nítrico inhalado (iNO) al aumentar la hipertensión venosa pulmonar.6 Malformaciones arteriovenosas, comúnmente intracraneales ( malformación de vena de Galeno) o hepática, pueden presentarse con HPPN e hipotensión sistémica y deben incluirse en el diagnóstico diferencial7-9. raramente , las características clínicas (fenotipos) de HPPN pueden ser imitadas en situaciones con RVP normal y RVS disminuída debido a condiciones tales como la sepsis.10-11
Presión sanguínea normal
No está claro cuál es la presión
arterial sistémica óptima durante el tratamiento de HPPRN. Hay varios
estudios que evalúan la presión sistólica, diastólica y media sistémica
normal durante la primera semana después del nacimiento en neonatos a término. Los resultados de uno de estos estudios se muestran
en tabla 2.12
Sin embargo, en lugar de centrarse exclusivamente en las cifras de presión arterial, el clínico debe buscar signos de hipoperfusión. (Figura 2)
Tabla 2.- Rango normal de presión arterial sistémica en mm Hg en recién nacidos a término (los números entre paréntesis son 2 DE bajo la media; éstos pueden considerarse el límite inferior de la normal durante el tratamiento de HPPN)
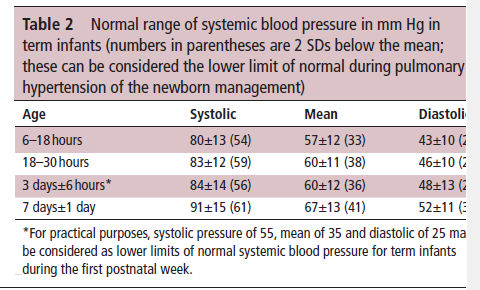
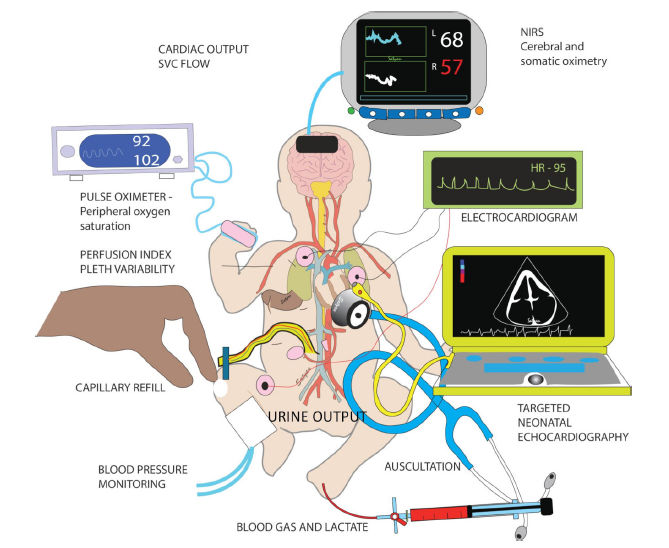
Figura 2 .- Evaluación de la perfusión: signos clínicos tales como estado mental (conciencia), llenado capilar, presión arterial y diuresis junto con pulsioximetría, índice de perfusión, índice de variabilidad pletismográfica, ecocardiografía funcional de cabecera, electrocardiografía, NIRS y monitorización invasiva con gasometría sanguínea y lactato deben interpretarse colectivamente para evaluar la perfusión. SVC, vena cava superior.
Evaluación hemodinámica : flujo, perfusión versus presión
La presión arterial sistémica y la
frecuencia cardíaca son los parámetros más utilizados para evaluar la
perfusión sistémica. Sin embargo, la presión arterial no se
correlacionan bien con la perfusión en recién nacidos. Las presiones
media y diastólica se correlacionan mal con el gasto del VI.13 La
presión del pulso y, en menor medida, la presión arterial sistólica se
correlacionan mejor con el gasto del VI.13 Signos clínicos
tales como el estado mental, el llenado capilar y la diuresis están
comprometidos durante las fases tardías de la hipoperfusión sistémica.
La monitorización no invasiva del
índice de perfusión, el índice de variabilidad pletismográfica, la
oximetría de pulso (SpO2) y la espectroscopia de infrarrojo cercano (NIRS)
pueden detectar cambios en la perfusión sistémica.14 El análisis de
gases en sangre y el lactato sérico son mecanismos invasivos para
evaluar la perfusión sistémica. En la última década, la ecocardiografía
neonatal funcional a la cabecera de la incubadora se ha convertido en un método popular de
evaluación hemodinámica.15
Causas de hipotensión sistémica en HPPN
La RVS baja y la hipotensión
sistémica que requieren tratamiento son frecuentes en recién nacidos con HPPN. Dos tercios de los
neonatos con HPPN que requieren ventilación y 87% de neonatos que requieren soporte vital extracorpóreo (ECMO) reciben tres o más fármacos inotrópicos.16 La etiología de la
hipotensión en HPPN se resume en
Tabla 3 y Figura 3.
Tabla 3.- Etiología de hipotensión sistémica en HPPN.
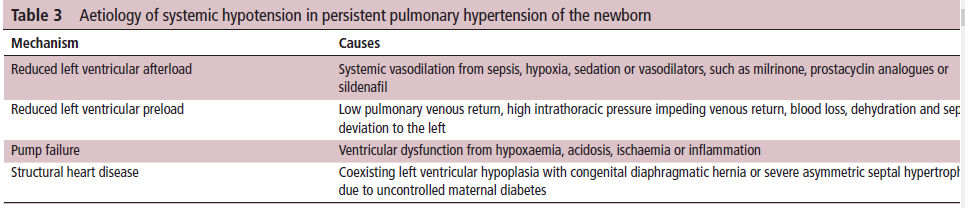
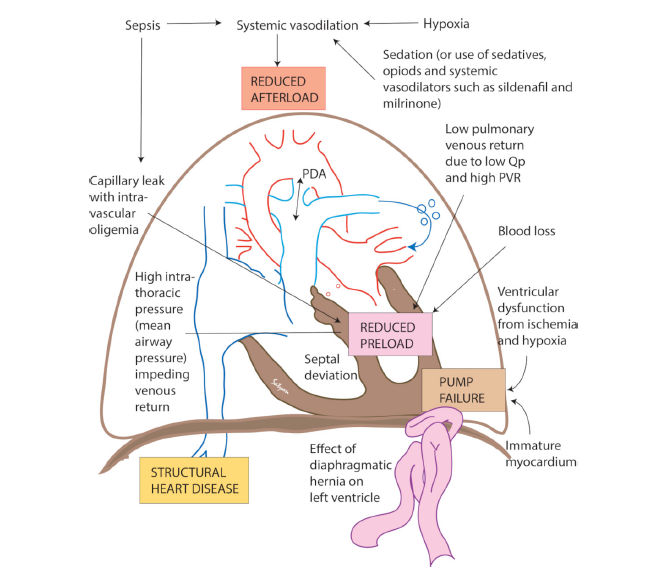
Figura 3.- Etiología de hipotensión sistémica en HPPN . Ver Tabla 3 para detalles. Qp, pulmonary flow.
Manejo hídrico
Muchos lactantes con hipotensión
sistémica y HPPN reciben bolos de líquidos antes del inicio de los
agentes vasoactivos16. La relación entre volumen sanguíneo intravascular y presión arterial no está clara en recién
nacidos.17 Además, el mecanismo de hipotensión en HPPN
a menudo no se
debe a hipovolemia. De hecho, la administración rutinaria de bolos de
líquidos a un neonato con HPPN sin evidencia clínica de hipovolemia
puede exacerbar aún más la insuficiencia del VD. Por lo tanto, la
administración de bolos de líquidos debe ser dirigida (tarjeted) y administrada
solo si existen otras indicaciones de hipovolemia, tales como presión venosa
central baja, pérdidas excesivas documentadas o preocupaciones por un
aumento de pérdidas insensibles.
Infusiones de vasoactivos
Si la hipotensión o la mala perfusión no parecen deberse a hipovolemia, habitualmente se inician infusiones de vasoactivas. El objetivo de la terapia vasoactiva es mejorar la entrega de oxígeno y la perfusión (Figura 4). El uso de vasoactivos para aumentar la presión arterial sistémica a niveles suprafisiológicos (más altos que los promedios mostrados en Tabla 2) para minimizar el shunt de derecha a izquierda no es apropiado. Esta práctica aumenta la poscarga del VD y acelera la insuficiencia del VD18.
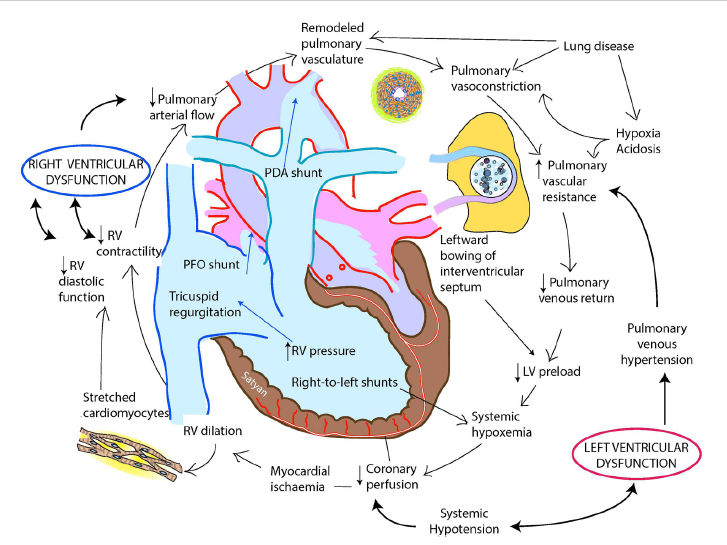
Figura 4.- Círculo vicioso de
hipertensión pulmonar, hipotensión sistémica y disfunción cardíaca en HPPN. Vasodilatadores pulmonares selectivos para tratar
la hipertensión pulmonar, vasoconstrictores sistémicos selectivos
para tratar la hipotensión sistémica y / o reducir la poscarga /
optimizar la precarga son estrategias importantes para interrumpir este
círculo vicioso. LV, ventricular izquierdo; CAP: conducto arterioso
persistente; PFO, foramen oval permeable; RV, ventricular derecho.
Además, en el contexto de la
disfunción del VI, la perfusión sistémica posductal se complementa con
un shunt transductal de derecha a izquierda. Adicionalmente, si un
neonato
parece tener evidencia de un suministro adecuado de oxígeno (es decir,
lactato normal, producción de orina normal, sin letargo y sin evidencia
de lesión en el órgano terminal), a pesar de tener hipotensión, entonces
puede ser apropiado tolerar hipotensión permisiva. Es importante
centrarse en la evaluación y corrección de la hipoperfusión y no
manejar números de presión arterial durante el tratamiento de la HPPN.
Varios medicamentos vasoactivos
pueden ser útiles para tratar la hipotensión asociada con HPPN en recién
nacidos. Todos varían en los mecanismos de acción (Figura
5) y pueden proporcionar
beneficios o daños en diferentes circunstancias fisiológicas.
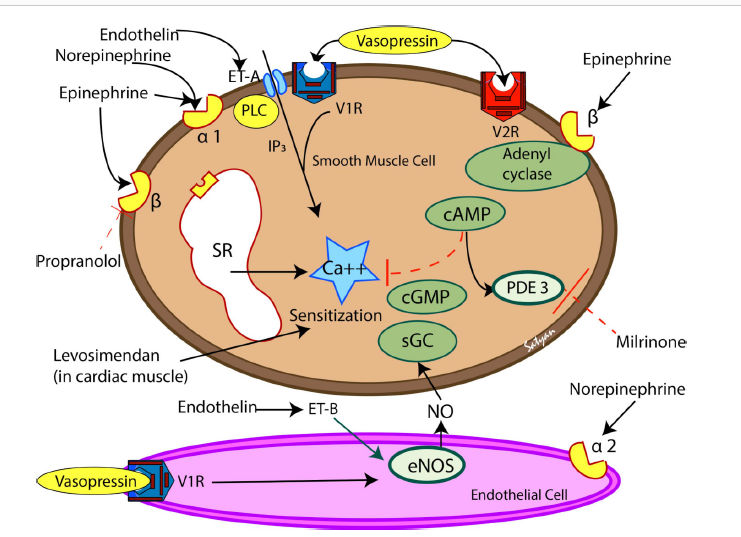
Figura 5 .- Mecanismo de acción de los medicamentos vasoactivos en el músculo liso vascular (parte superior marrón) y la célula endotelial (parte inferior rosada). V1R y V2R y receptores de vasopresina. ET-A y ET-B son receptores de endotelina. α1, α2, β1 y β2 son receptores adrenérgicos. La mayoría de los mediadores vasoconstrictores causan aumento de las concentraciones de calcio iónico citosólico en el músculo liso. La vasopresina (a través de los receptores V1), la endotelina (a través de los receptores ET-B) y la noradrenalina (a través de los receptores α2) pueden actuar sobre el endotelio pulmonar y estimular la producción de NO, lo que causa vasodilatación pulmonar. eNOS, óxido nítrico sintasa endotelial; AMPc, monofosfato de adenosina cíclico; IP3, trifosfato de inositol; NO, óxido nítrico; PDE3, fosfodiesterasa 3; PLC, fosfolipasa C; sGC, guanilil ciclasa soluble; cGMP, monofosfato de guanosina cíclico; SR, retículo sarcoplásmico.
Por ejemplo, las infusiones vasoactivas pueden tener los siguientes efectos: inotropía (contractilidad cardíaca), cronotropía (frecuencia cardíaca), lusitropía (relajación cardíaca), vasoconstricción (o vasopresores) y / o vasodilatación. Algunos medicamentos vasoactivos tienen más de un efecto, y los efectos pueden variar dependiendo de la dosis. Es necesario comprender la fisiología detrás de la hipotensión del recién nacido y el mecanismo de acción del medicamento para elegir el mejor tratamiento. Una sinopsis de cada medicamento se proporciona en las tablas 4-11 y en la figura 6.
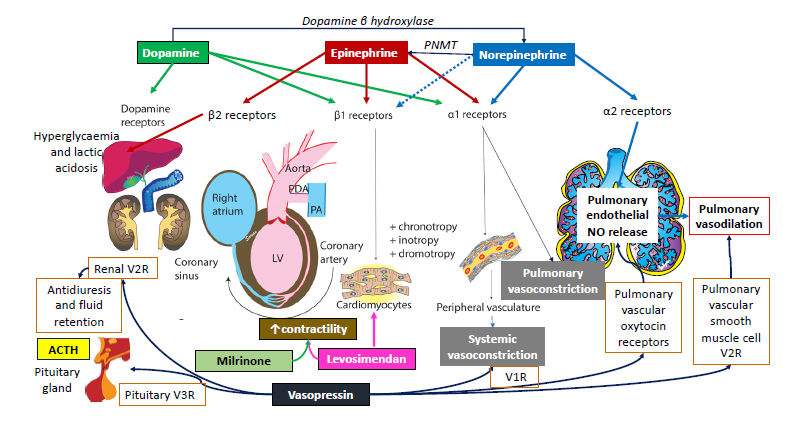
Figura 6.- Agentes vasoactivos y su distribución de receptores y acción en varios sistemas. La dopamina es un precursor de la norepinefrina. La noradrenalina se convierte en epinefrina por PNMT. La dopamina tiene un efecto dependiente de la dosis sobre los receptores de dopamina (D1 y D2), los receptores β1 y α1.
La epinefrina es igualmente eficaz en los receptores β1 y α1. La noradrenalina actúa predominantemente sobre los receptores α1 causando vasoconstricción sistémica. Se cree que estimula los receptores α2 en el endotelio vascular pulmonar y liberación n causa vasodilatación pulmonar. La milrinona y el levosimendan aumentan la contractilidad cardíaca. La vasopresina actúa sobre los receptores V1 para inducir vasoconstricción sistémica, sobre V2 causa retención de líquidos en los riñones y V3 provoca la estimulación pituitaria para producir hormona adrenocorticotrópica (ACTH). La vasopresina también estimula el receptor V1 endotelial vascular pulmonar y el receptor V2 del músculo liso vascular pulmonar para inducir la vasodilatación pulmonar. PNMT, feniletanolamina metil transferasa; PA, arteria pulmonar
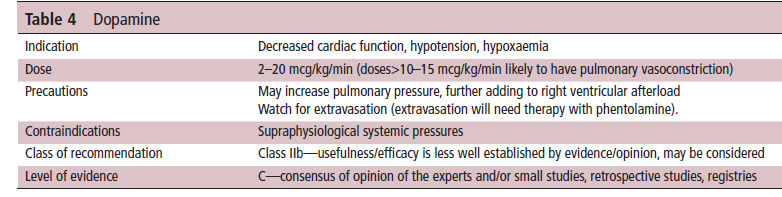
Dopamina
La dopamina ha sido convencionalmente el tratamiento de primera línea para la hipotensión en los recién nacidos, incluido el tratamiento del shock séptico19. Sin embargo, su mecanismo de acción no específico y sus efectos sobre el sistema circulatorio pulmonar versus el sistémico tienen implicaciones especiales en la HPPRN. La dopamina es un neurotransmisor central y también es un precursor de la noradrenalina. Estimula directamente los receptores D1 y D2 y directamente (o a través del metabolismo a norepinefrina) estimula los receptores α1, β1 y β2. Por lo tanto, la dopamina puede causar vasoconstricción, vasodilatación, inotropía y / o cronotropía, según la dosis.20
Adicionalmente , el efecto que tiene la dopamina sobre la circulación sistémica frente a la pulmonar varía con la dosis.21 Por ejemplo, en un modelo de cordero neonatal, la dopamina aumentó selectivamente presión arterial sistémica a dosis más bajas sin aumentar significativamente la presión arterial pulmonar, lo que aumenta el flujo sanguíneo pulmonar en corderos sin HPPRN.2 Sin embargo, en corderos con HPPN, la vasculatura pulmonar está remodelada y la presión arterial pulmonar es más sensible a los efectos vasoconstrictores de la dopamina, y por lo tanto, la dopamina no aumentó el flujo sanguíneo pulmonar.2
Tabla 4 .- Dopamina
En neonatos humanos, también se ha demostrado el efecto variable de la dopamina sobre la presión arterial pulmonar.21 En un estudio de 18 recién nacidos prematuros, la relación entre presión arterial pulmonar / sistémica aumentó (un aumento preferencial de la presión arterial pulmonar) en la mitad de los recién nacidos.21 Este mismo estudio demostró cambios en la dirección del flujo sanguíneo a través del DAP. Después del inicio de la dopamina, 2 de 11 recién nacidos tuvieron un cambio en el flujo del DAP de izquierda a derecha inicialmente a un shunt bidireccional, lo que sugiere una mayor elevación de la RVP 21. Es necesario en un recién nacido con HPPN que requiere infusión de Dopamina , monitorizar la direccionalidad flujo por DAP y la presión arterial pulmonar con ecocardiogramas seriados si es necesario.
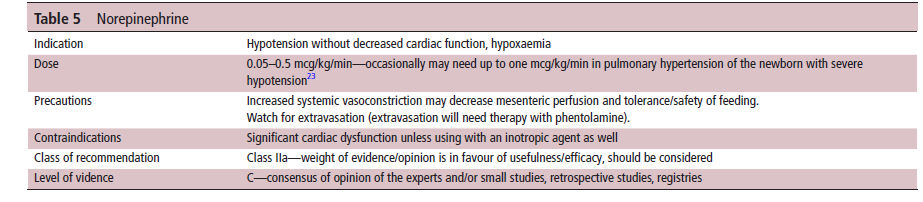
Norepinefrina
La noradrenalina es más selectiva que la dopamina con respecto a la estimulación del receptor, actuando principalmente sobre los receptores α1, lo que causa vasoconstricción y un efecto inotrópico mínimo sobre los receptores β1. El mecanismo de vasoconstricción podría afectar tanto las presiones arteriales sistémicas como la pulmonar. Curiosamente, los modelos fetales de cordero han demostrado que la norepinefrina puede disminuir el tono vascular pulmonar basal mediante la estimulación de los receptores α2 y la liberación de óxido nítrico (NO) .22 En los recién nacidos con HPPN, se ha demostrado que la noradrenalina aumenta la presión arterial pulmonar; sin embargo, a diferencia de la dopamina, la relación entre la presión arterial pulmonar y la sistémica disminuyó después de la infusión de norepinefrina (0.98 a 0.87, p < 0.001) .23 Este estudio también observó una disminución del requerimiento de oxígeno y un aumento de la saturación de oxígeno posductal, lo que respalda la noción de un aumento del flujo sanguíneo pulmonar después de infusión de noradrenalina.23
Tabla 5.- Norepinefrina
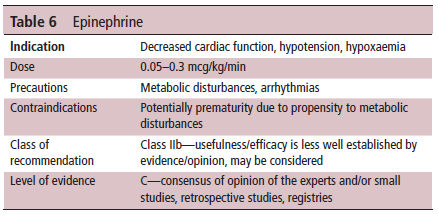
Epinefrina
La epinefrina es menos selectiva
que la norepinefrina y su estimulación sobre los receptores α y β varía
según la dosis. En dosis más bajas, la epinefrina tiene un efecto β
predominante que causa cronotropía e inotropía. Por tanto, para un
neonato con función miocárdica deprimida, la epinefrina puede ser útil.
En estudios pediátricos, se ha demostrado que la epinefrina es superior a
la dopamina con una resolución más rápida del shock y menor
mortalidad.24-25 Sin embargo, en estudios neonatales, la epinefrina y la
dopamina fueron comparables26-27. Sin embargo, la epinefrina
se asoció con más alteraciones metabólicas tales como acidosis
hiperglicémica y láctica26.
Tabla 6.- Epinefrina
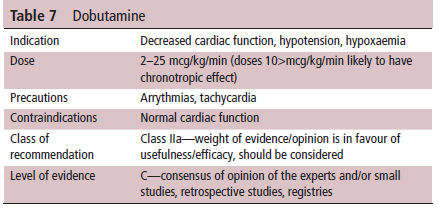
Dobutamina
La dobutamina es predominantemente
un agonista β1 que produce un efecto inotrópico significativo. Por lo
tanto, puede ser útil para los recién nacidos con función cardiaca
disminuida. Sin embargo, el potencial efecto cronotrópico debe ser
considerado. En una revisión de la dobutamina, los estudios neonatales
notaron un aumento de la frecuencia cardíaca para todas las dosis
evaluadas (5, 10 y 20 mcg / kg / min; los estudios de 2.5 y 7.5 mcg / kg
/ min no reportaron sobre frecuencia cardíaca) .28 Los estudios
también señalaron ambos : aumento y disminución de RVP con dobutamina.28
Específicamente en recién nacidos, un estudio entre bebés prematuros con función miocárdica deprimida notó una fracción disminuida de oxígeno inspirado (FiO2) después del inicio de la dobutamina, lo que podría reflejar un aumento del flujo sanguíneo pulmonar.29 Adicionalmente los estudios han mostrado que dobutamina mejora y mantiene la presión arterial sistémica mejor que la dopamina y con menos estrés del VI 30-31. Aunque la dobutamina es predominantemente un agonista β1, también es un agonista β2 y α1 leve. Se cree que los efectos β2 de la dobutamina reducen la RVS; sin embargo, es más probable que la reducción de la RVS se deba a la retirada simpática una vez que ha mejorado la función cardíaca. Se espera que el efecto neto general sea una inotropía significativa, de modo que los otros efectos de la dobutamina probablemente sean triviales en comparación. Sin embargo, es más adecuado para pacientes con disfunción del VI como factor contribuyente primario o principal que causa mala perfusión.
Tabla 7.- Dobutamina
Milrinona
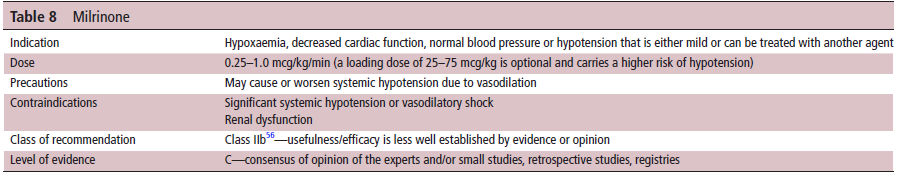
La milrinona es un inhibidor de la
fosfodiesterasa 3 lo que aumenta los niveles de monofosfato de adenosina
cíclico (cAMP). El aumento de cAMP da como resultado un efecto
inotrópico sobre el miocardio y vasodilatación, lo que puede beneficiar
a los recién nacidos con HPPN y función miocárdica alterada. En
corderos recién nacidos, la milrinona causó relajación
de las arterias pulmonares tanto en controles como en corderos
con HPPN.32 En un estudio de 11 recién nacidos con HPPN, se demostró que
la milrinona mejora la PaO2 y reduce las necesidades de FiO2, iNO y presión media de vías respiratorias, lo que sugiere una mejoría
del flujo sanguíneo pulmonar .33 Adicionalmente, mientras que los recién nacidos
experimentaron una disminución transitoria de las presiones arteriales
sistémicas, la hemodinámica general mejoró, como se observó por la
disminución del ácido láctico y una tendencia hacia la disminución del
score inotrópico.33
Sin embargo, este estudio excluyó a los neonatos con hipotensión sistémica33.
Es necesario considerar los efectos
vasodilatadores sistémicos de la milrinona, particularmente en el contexto de HPPN. Además, los estudios generalmente solo han evaluado los resultados
durante las primeras 72 horas del inicio de la milrinona. Por lo tanto,
si bien es probable que sea segura para una administración más
prolongada, se desconocen los efectos más allá de ésto en pacientes con HPPN.33-34 Actualmente se están realizando dos estudios multicéntricos
que evalúan el uso de milrinona en la hernia diafragmática congénita (CDH)
35 y HPPN .36
Tabla 8.- Milrinona
Levosimendan
El levosimendan es un inhibidor de
la fosfodiesterasa III y un "sensibilizador del calcio". Como
sensibilizador del calcio, mejora la contractilidad del miocardio al
unirse a la troponina C y estabilizar su interacción con el calcio. A
diferencia de otros sensibilizadores de calcio, que pueden empeorar la
función diastólica, el levosimendán también tiene propiedades
lusitrópicas porque su unión a la troponina C depende de las
concentraciones de calcio citosólico. Además, su inhibición parcial de
la fosfodiesterasa causa lusitropía y vasodilatación. La
contractilidad del miocardio en el recién nacido depende más del calcio
en comparación con los adultos.1 Por lo tanto, el levosimendan puede ser
útil en los recién nacidos. Sin embargo, el efecto de levosimendán puede
diferir después de asfixia.
En un modelo de lechones asfixiados, levosimendan aumentó el gasto cardíaco sin un aumento en flujo carotídeo y mesentérico, pero con RVP estimada aumentada.2 En otro modelo de lechones asfixiados, comparando milrinona y levosimendan (ambos combinados con dopamina), milrinona aumentó la perfusión mesentérica y redujo el estrés oxidativo miocárdico en comparación con levosimendan.3 Hay reportes de casos y pequeñas series de casos que señalan el uso exitoso de levosimendan en recién nacidos, incluidos aquellos con HPPRN.4,5 En un reporte de caso reciente de dos recién nacidos, se eligió levosimendan porque los bebés tenían riesgos o antecedentes de arritmia .4 En general, el levosimendan conlleva un menor riesgo de arritmia, excepto en dosis altas en pacientes con isquemia miocárdica.6
Tabla 9.- Levosimendan

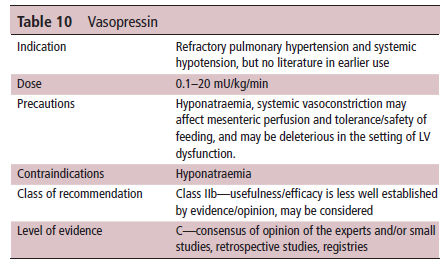
Vasopresina
Hay tres subtipos de receptores de
vasopresina, V1–3. Los receptores V1 se encuentran en los lechos vasculares y son comúnmente conocidos por sus potentes propiedades
vasoconstrictoras sobre la vasculatura sistémica con aumento /
disminución mínimo de RVP, lo que causa disminución en la
relación de presión arterial pulmonar / sistémica37. El mecanismo de vasodilatación en la vasculatura pulmonar
se cree que se debe a la
estimulación de los receptores endoteliales de oxitocina y la posterior
activación de la vía del NO.38 Siehr et al evaluaron tres medicamentos
vasoactivos (fenilefrina, vasopresina y epinefrina) en 15 pacientes
pediátricos con hipertensión pulmonar, y la vasopresina fue la única
infusión que disminuyó de manera constante la relación presión pulmonar /
presión arterial sistémica.37
Específicamente en recién nacidos, Mohamed et al reportaron una serie de casos de recién nacidos con HPPN en los que se utilizó vasopresina como "terapia de rescate '' para hipertensión pulmonar refractaria e hipotensión sistémica a pesar de iNO e infusiones vasoactivas 39.En esta serie, la vasopresina causó índice de oxigenación mejorado e iNO reducido.39 Tres de los 10 recién nacidos también estaban recibiendo milrinona.
Sin embargo, la mejora en el índice de oxigenación persistió al excluir del análisis a los recién nacidos que recibieron milrinona39. Sin embargo, es destacable que 4 de los 10 recién nacidos murieron y 2 requirieron ECLS o ECMO , lo que puede reflejar la gravedad de la enfermedad en el momento en que se inició vasopresina como terapia de rescate en esta serie39. Acker et al reportaron una serie de 13 casos de recién nacidos con HDC que recibieron vasopresina para hipotensión refractaria. Los 13 recién nacidos de esta serie reunían criterios de ECLS antes del inicio de vasopresina. Once pacientes recibieron vasopresina antes del inicio de ECLS (los otros dos recibieron vasopresina al mismo tiempo que el inicio de ECLS). En 6 de esos 11 pacientes, la ECLS ya no estaba indicada debido a la mejora general de la hemodinámica.40 Tanto en las series de Acker et al como de Mohamed et al, la vasopresina se utilizó esencialmente como terapia de rescate después de que otras intervenciones fracasaran. Por tanto, el inicio más temprano de la vasopresina en recién nacidos con hipertensión pulmonar justifica la realización de investigaciones adicionales.
Sin embargo, es destacable que los
estudios previos no detallaran el mecanismo de hipotensión en los recién
nacidos que recibieron vasopresina. Se supone que, al considerar su
mecanismo de acción, la vasopresina podría ser beneficiosa para un
paciente con RVS baja y buena función del VI y potencialmente
perjudicial para un recién nacido con disfunción del Ventrículo
Izquierdo al
aumentar la RVS (o poscarga del VI). Contrariamente a esta suposición,
la vasopresina en dosis bajas ha sido beneficiosa en el tratamiento posoperatorio de recién nacidos después del procedimiento de Norwood
u operación de switch o cambio arterial (menos necesidades de reanimación
con líquidos y puntuaciones inotrópicas más bajas en las primeras 24
horas en el grupo vasopresina) .41 El status de gasto cardíaco bajo
de estos recién nacidos es multifactorial, pero probablemente implica
algún grado de disfunción del VI. La falta de efectos deletéreos de
vasopresina en estas situaciones puede estar relacionada con una mejor
perfusión coronaria42. Sin embargo, más información sobre la
fisiopatología de los recién nacidos con HPPN tratados con vasopresina
será útil en estudios futuros para ayudar a determinar mejor las
situaciones en las que se debe utilizar. .
El efecto que tiene la vasopresina
sobre el balance de sodio y agua debe considerarse antes del inicio.
La vasopresina puede alterar este balance de sodio y agua a través de
dos mecanismos : los receptores V1 producen vasoconstricción periférica
y, por tanto, mejoran el flujo sanguíneo renal, y los receptores V2
tienen efectos antidiuréticos que causan reabsorción de
agua libre. Este último mecanismo tiene el potencial de causar hiponatremia. En la serie de Acker et al, reportaron complicaciones de
hiponatremia para los recién nacidos que no requirieron ECLS, que
explican se debió a diferencias en las dosis de vasopresina utilizadas
en los dos grupos.
Los seis recién nacidos experimentaron una disminución en el sodio sérico (nadir promedio 117.8 mmol / L, rango 111-121) y también fueron tratados por hiponatremia.40 Mohamed et al reportaron un "cambio insignificante en el sodio sérico " entre sus series de recién nacidos39. El grado de shock y el mecanismo del shock probablemente impactan el efecto que tiene la vasopresina sobre el equilibrio del sodio.
Por ejemplo, una revisión notó casos mínimos o no casos de hiponatremia entre los estudios de adultos y niños cuando se utilizó vasopresina en situaciones de shock por vasodilatación; Sin embargo, hiponatremia se observó comúnmente cuando se usó vasopresina para indicaciones distintas al shock vasodilatador.43 No obstante, el uso de vasopresina en recién nacidos requiere la monitorización del sodio sérico, y la realización de investigaciones que evalúen el efecto sobre el sodio sérico a dosis variables e indicaciones clínicas variables en neonatos puede ser útil.
Tabla 10 Vasopresina
Hidrocortisona
La hormona liberadora de
corticotropina (CRH), el péptido hipotalámico que regula el eje
hipotálamo-pituitario-suprarrenal en respuesta al estrés, se expresa en
abundancia en la placenta humana y contribuye al cortisol fetal durante
el final de la gestación.44 Esta fuente de CRH se pierde después del
nacimiento. . Los recién nacidos prematuros tardíos y a término que
requieren apoyo con vasopresores tienen niveles bajos de cortisol pero
una respuesta normal a la ACTH exógena.45 Se requieren estudios aleatorizados para evaluar el cortisol en recién nacidos a término, pero
son difíciles de realizar.46-47 La indicación y dosis óptimas de
hidrocortisona en la hipotensión neonatal no es clara 46 - 47
. Sin
embargo, se informan casos que demuestran una respuesta a los glucocorticoides exógenos en hipotensión resistente a
catecolaminas48.
Los mecanismos de los efectos cardiovasculares de la administración de
hidrocortisona no están completamente comprendidos , pero los efectos
esteroides tanto genómicos como no genómicos parecen tener un rol .49
La
administración de hidrocortisona a neonatos prematuros y a término
con hipotensión resistente a vasopresores se asocia con una mejoría en
la PA, volumen sistólico ( y una tendencia al aumento del gasto
cardíaco) con una disminución de frecuencia cardíaca y necesidad
de medicamentos vasoactivos.49 La regulación positiva genómica de los
receptores cardiovasculares adrenérgicos y de angiotensina y la
inhibición de la NO sintasa inducible y prostaglandinas son
mecanismos potenciales. Además, los efectos no genómicos tales como una mejor
integridad capilar, la inhibición del metabolismo de las catecolaminas y aumento del calcio intracelular pueden ser los principales
responsables del rápido inicio de la mejoría de la PA inducida por
hidrocortisona49.
Además de aumentar la presión arterial, los glucocorticoides pueden tener un efecto sobre el pulmón en la HPPN. Los glucocorticoides pueden tener efectos beneficiosos en el síndrome de aspiración de meconio, 50 pero existe la preocupación de exacerbación de la infección y falta de estudios aleatorizados multicéntricos.51 Los estudios en animales han demostrado que la hidrocortisona en dosis altas inhibe la enzima fosfodiesterasa 5 y mejora la respuesta de oxigenación en la HPPN 52-53. Una serie de casos de un solo centro que utilizó una dosis de carga de 4 mg / kg seguida de 1 mg / kg / dosis cada 6 horas en HPPN resistente a la terapia convencional mostró una mejora significativa en la oxigenación y presión arterial con disminución en la necesidad de vasopresores54.
Tabla 11 .- Hidrocortisona
|
Indication |
Catecholamine-resistant systemic hypotension |
|
|
Refractory pulmonary hypertension not responsive to inhaled nitric oxide |
|
Dose |
Acute crisis: 1 mg/kg/dose every 6 hours |
|
|
Maintenance: 1 mg/kg/day in divided doses |
|
|
Severe persistent pulmonary hypertension of the newborn not due to
infection—4 mg/kg/dose×1 followed by 1 mg/kg q 6 hours×4 doses |
|
Precautions |
Occult infection—fungal, viral (herpes simplex and cytomegalovirus), bacterial can be exacerbated with steroid therapy |
|
Contraindications |
Known or suspected infection |
|
Class of recommendation |
Class IIb—usefulness/efficacy is less well established by evidence/opinion, may be considered |
|
Level of evidence |
C—consensus of opinion of the experts and/or small studies, retrospective studies, registries |
Consideraciones especiales
Los recién nacidos de madres con diabetes pueden tener una miocardiopatía hipertrófica y un gasto cardíaco deteriorado que deben tenerse en cuenta al elegir medicamentos vasoactivos. Consulte la Web (apéndice complementario en línea) para obtener más información.
Extracorporeal life support
ECLS es una opción de tratamiento para recién nacidos con HPPN, de la
cual hay más información en la Web (apéndice complementario en línea).
Conclusión
La HPPN se puede caracterizar por una multitud de desequilibrios
fisiológicos, tales como un aumento de la relación RVP / RVS , o debido
a disfunción del VI o aumento del flujo sanguíneo pulmonar que causa
aumento de la presión arterial pulmonar. La hipotensión sistémica es
extremadamente común entre los neonatos con HPPN y debe identificarse
temprano. La hipotensión sistémica es casi invariablemente un componente
del síndrome clínico de HPPN, pero puede tener una variedad de
mecanismos que requieren una evaluación y terapia cuidadosas y
específicas. Se necesitan más estudios que evalúen varios agentes
vasoactivos en la HPPN.
Material Suplementario
Uso de inotrópicos en bebés de madres diabéticas con miocardiopatía hipertrófica :
Los bebés nacidos de madres con diabetes (IDM) pueden tener una miocardiopatía hipertrófica y un gasto cardíaco deteriorado que deben tenerse en cuenta al elegir medicamentos vasoactivos. El ecocardiograma del Hijo de Madre Diabética a menudo muestra hipertrofia septal asimétrica, lo que puede causar obstrucción del tracto de salida de ventrículo izquierda .7 Tradicionalmente, el tratamiento implica bloqueo β. Por lo tanto, las infusiones de catecolaminas pueden causar un aumento de la inotropía y / o cronotropía que aumentan aún más la obstrucción del tracto de salida del ventrículo izquierdo o deterioran el gasto cardíaco. Sin embargo, la milrinona, junto con el bloqueo β, puede mejorar el gasto cardíaco y la oxigenación debido a su efecto inotrópico sin cronotropía y a sus propiedades lusitrópicas y vasodilatadoras8. Un bolo de fluído seguido de un vasopresor con mínima actividad inotrópica (tal como la Vasopresina) también puede ser considerado en estas situaciones.
Extracorporeal Life Support (ECLS)
El soporte vital extracorpóreo
(ECLS) también es una opción de tratamiento para los recién nacidos con
HPPN. En particular, se utiliza para pacientes que tienen una
hemodinámica lábil a pesar de las infusiones vasoactivas y que tienen
una mala oxigenación a pesar de la terapia con vasodilatadores
pulmonares y el manejo del ventilador.
Además, el beneficio potencial de ECLS es evitar los parámetros tóxicos del ventilador o los efectos iatrogénicos de otras terapias tales como FiO2 alta o infusiones vasoactivas en dosis altas. Si bien las terapias como el ONi han disminuido la necesidad de ECLS en pacientes con HPPN y síndrome de aspiración de meconio (SAM), la ECLS anual general para HPPN durante los últimos 25 años se ha mantenido relativamente sin cambios.9 De hecho, HPPN sigue siendo la tercera razón más común para ECLS neonatal después de SAM y luego HDC (aunque MAS y HDC pueden causar HPPN). Además, las tasas de sobrevida de ECLS para HPPN se han mantenido relativamente sin cambios (~ 72%). 9
Referencias
-
Lakshminrusimha S, Steinhorn RH. Pulmonary vascular biology during neonatal transition. Clin Perinatol 1999;26:601–19.
-
Lakshminrusimha S. The pulmonary circulation in neonatal respiratory failure. Clin Perinatol 2012;39:655–83.
-
Nair J, Lakshminrusimha S. Update on PPHN: mechanisms and treatment. Semin Perinatol 2014;38:78–91.
-
Gentles TL. The right ventricle and persistent pulmonary hypertension of the newborn. Commentary on Patel N et al.: assessment of right ventricular function using tissue Doppler imaging in infants with pulmonary hypertension (Neonatology 2009;96:193- 199). Neonatology 2009;96:200–2.
-
Arrigo M, Huber LC, Winnik S, et al. Right ventricular failure: pathophysiology, diagnosis and treatment. Card Fail Rev 2019;5:140–6.
-
Patel N, Lally PA, Kipfmueller F, et al. Ventricular dysfunction is a critical determinant of mortality in congenital diaphragmatic hernia. Am J Respir Crit Care Med 2019;200:1522–30.
-
Tiwary S, Geethanath RM, Abu-Harb M. Vein of Galen malformation presenting as persistent pulmonary hypertension of newborn (PPHN). BMJ Case Rep 2013;2013:bcr2013200425.
-
Alexander CP, Sood BG, Zilberman MV, et al. Congenital hepatic arteriovenous malformation: an unusual cause of neonatal persistent pulmonary hypertension. J Perinatol 2006;26:316–8.
-
Singh Y, Shore H. Congenital hepatic arteriovenous malformation with persistent pulmonary hypertension: an unusual presentation. Infant 2017;13:242–4 http://search. ebscohost. com/ login. aspx? direct= true& db= rzh& AN= 126328994& amp%0Alang= fr& site= ehost- live
-
Steurer MA, Jelliffe-Pawlowski LL, Baer RJ, et al. Persistent pulmonary hypertension of the newborn in late preterm and term infants in California. Pediatrics 2017;139. doi:10.1542/peds.2016-1165. [Epub ahead of print: 01 Dec 2016].
-
Shankaran S, Farooki ZQ, Desai R. Beta-Hemolytic streptococcal infection appearing as persistent fetal circulation. Am J Dis Child 1982;136:725–7.
-
Nascimento MCVA, Xavier CC, Goulart EMA. Arterial blood pressure of term newborns during the first week of life. Braz J Med Biol Res 2002;35:905–11.
-
Kharrat A, Rios DI, Weisz DE, et al. The relationship between blood pressure parameters and left ventricular output in neonates. J Perinatol 2019;39:619–25.
-
Sahni R. Continuous noninvasive monitoring in the neonatal ICU. Curr Opin Pediatr 2017;29:141–8.
-
Giesinger RE, Stanford AH, Rios DR, et al. Targeted neonatal echocardiography in the United States of America: the contemporary perspective and challenges to implementation. Pediatr Res 2019;85:919–21.
-
Mydam J, Zidan M, Chouthai NS. A comprehensive study of clinical biomarkers, use of inotropic medications and fluid resuscitation in newborns with persistent pulmonary hypertension. Pediatr Cardiol 2015;36:233–9.
-
Barr PA, Bailey PE, Sumners J, et al. Relation between arterial blood pressure and blood volume and effect of infused albumin in sick preterm infants. Pediatrics 1977;60:282–9.
-
Lakshminrusimha S, Keszler M. Persistent pulmonary hypertension of the newborn. Neoreviews 2015;16:e680–92.
-
Davis AL, Carcillo JA, Aneja RK, et al. American College of critical care medicine clinical practice parameters for hemodynamic support of pediatric and neonatal septic shock. Crit Care Med 2017;45:1061–93.
-
Zhang J, Penny DJ, Kim NS, et al. Mechanisms of blood pressure increase induced by dopamine in hypotensive preterm neonates. Arch Dis Child Fetal Neonatal Ed 1999;81:F99–104.
-
Liet J-M, Boscher C, Gras-Leguen C, et al. Dopamine effects on pulmonary artery pressure in hypotensive preterm infants with patent ductus arteriosus. J Pediatr 2002;140:373–5.
-
Jaillard S, Elbaz F, Bresson-Just S, et al. Pulmonary vasodilator effects of norepinephrine during the development of chronic pulmonary hypertension in neonatal lambs. Br J Anaesth 2004;93:818–24.
-
Tourneux P, Rakza T, Bouissou A, et al. Pulmonary circulatory effects of norepinephrine in newborn infants with persistent pulmonary hypertension. J Pediatr
2008;153:345–9. -
Ventura AMC, Shieh HH, Bousso A, et al. Double-Blind prospective randomized controlled trial of dopamine versus epinephrine as first-line vasoactive drugs in pediatric septic shock. Crit Care Med 2015;43:2292–302.
-
Ramaswamy KN, Singhi S, Jayashree M, et al. Double-Blind randomized clinical trial comparing dopamine and epinephrine in pediatric Fluid-Refractory hypotensive septic shock. Pediatr Crit Care Med 2016;17:e502–12.
-
Valverde E, Pellicer A, Madero R, et al. Dopamine versus epinephrine for cardiovascular support in low birth weight infants: analysis of systemic effects and neonatal clinical outcomes. Pediatrics 2006;117:e1213–22.
-
Baske K, Saini SS, Dutta S, et al. Epinephrine versus dopamine in neonatal septic shock: a double-blind randomized controlled trial. Eur J Pediatr 2018;177:1335–42.
-
Mahoney L, Shah G, Crook D, et al. A literature review of the pharmacokinetics and pharmacodynamics of dobutamine in neonates. Pediatr Cardiol 2016;37:14–23.
-
Robel-Tillig E, Knüpfer M, Pulzer F, et al. Cardiovascular impact of dobutamine in neonates with myocardial dysfunction. Early Hum Dev 2007;83:307–12.
-
Osborn DA, Evans N, Kluckow M. Left ventricular contractility in extremely premature infants in the first day and response to inotropes. Pediatr Res 2007;61:335–40.
-
Osborn D, Evans N, Kluckow M. Randomized trial of dobutamine versus dopamine in preterm infants with low systemic blood flow. J Pediatr 2002;140:183–91.
-
Lakshminrusimha S, Porta NFM, Farrow KN, et al. Milrinone enhances relaxation to prostacyclin and iloprost in pulmonary arteries isolated from lambs with persistent pulmonary hypertension of the newborn. Pediatr Crit Care Med 2009;10:106–12.
-
McNamara PJ, Shivananda SP, Sahni M, et al. Pharmacology of milrinone in neonates with persistent pulmonary hypertension of the newborn and suboptimal response to inhaled nitric oxide. Pediatr Crit Care Med 2013;14:74–84.
-
James A, Corcoran J, Mcnamara P. The effect of milrinone on right and left ventricular function when used as a rescue therapy for term infants with pulmonary hypertension vasopressin as a rescue therapy for refractory pulmonary hypertension in neonates: case series view project article C. Cardiol Young 2016;26:90–9.
-
Lakshminrusimha S, Keszler M, Kirpalani H, et al. Milrinone in congenital diaphragmatic hernia – a randomized pilot trial: study protocol, review of literature and survey of current practices. Matern Health Neonatol Perinatol 2017;3:1–15.
-
EL-Khuffash A, McNamara PJ, Breatnach C, et al. The use of milrinone in neonates with persistent pulmonary hypertension of the newborn - a randomised controlled trial pilot study (MINT 1): study protocol and review of literature. matern health, neonatol and perinatol 2018;4:1–12.
-
Siehr SL, Feinstein JA, Yang W, et al. Hemodynamic effects of phenylephrine, vasopressin, and epinephrine in children with pulmonary hypertension: a pilot study. Pediatr Crit Care Med 2016;17:428–37.
-
Thibonnier M, Conarty DM, Preston JA, et al. Human vascular endothelial cells express oxytocin receptors. Endocrinology 1999;140:1301–9.
-
Mohamed A, Nasef N, Shah V, et al. Vasopressin as a rescue therapy for refractory pulmonary hypertension in neonates: case series. Pediatr Crit Care Med 2014;15:148–54.
-
Acker SN, Kinsella JP, Abman SH, et al. Vasopressin improves hemodynamic status in infants with congenital diaphragmatic hernia. J Pediatr 2014;165:53–8.
-
Alten JA, Borasino S, Toms R, et al. Early initiation of arginine vasopressin infusion in neonates after complex cardiac surgery. Pediatr Crit Care Med 2012;13:300–4.
-
Romanowski BGL, Pharm D. Congenital heart defects, heart surgeries, low cardiac output syndrome. 2020.
-
Salazar M, Hu BB, Vazquez J, et al. Exogenous vasopressin-induced hyponatremia in patients with vasodilatory shock: two case reports and literature review. J Intensive Care Med 2015;30:253–8.
-
McLean M, Smith R. Corticotrophin-Releasing hormone and human parturition. Reproduction 2001;121:493–501.
-
Fernandez EF, Montman R, Watterberg KL. Acth and cortisol response to critical illness in term and late preterm newborns. J Perinatol 2008;28:797–802.
-
Fernandez EF, Watterberg KL. Relative adrenal insufficiency in the preterm and term infant. J Perinatol 2009;29 Suppl 2:S44–9.
-
Watterberg KL, Fernandez E, Walsh MC, et al. Barriers to enrollment in a randomized controlled trial of hydrocortisone for cardiovascular insufficiency in term and late preterm newborn infants. J Perinatol 2017;37:1220–3.
-
Tantivit P, Subramanian N, Garg M, et al. Low serum cortisol in term newborns with refractory hypotension. J Perinatol 1999;19:352–7.
-
Noori S, Friedlich P, Wong P, et al. Hemodynamic changes after low-dosage hydrocortisone administration in vasopressor-treated preterm and term neonates. Pediatrics 2006;118:1456–66.
-
Tripathi S, Saili A. Effect of steroids on the clinical course and outcome of neonates with meconium aspiration syndrome | Journal of tropical pediatrics | Oxford academic. J Trop Pediatr 2007;53:8–12 https:// academic. oup. com/ tropej/ article/ 53/ 1/ 8/ 1667616
-
Ward M, Sinn J. Steroid therapy for meconium aspiration syndrome in newborn infants. Cochrane Database Syst Rev 2003:CD003485.
-
Perez M, Lakshminrusimha S, Wedgwood S, et al. Hydrocortisone normalizes oxygenation and cGMP regulation in lambs with persistent pulmonary hypertension of the newborn. Am J Physiol Lung Cell Mol Physiol 2012;302:L595–603.
-
Perez M, Wedgwood S, Lakshminrusimha S, et al. Hydrocortisone normalizes phosphodiesterase-5 activity in pulmonary artery smooth muscle cells from lambs with persistent pulmonary hypertension of the newborn. Pulm Circ 2014;4:71–81.
-
Alsaleem M, Malik A, Lakshminrusimha S, et al. Hydrocortisone improves oxygenation index and systolic blood pressure in term infants with persistent pulmonary hypertension. Clin Med Insights Pediatr 2019;13:117955651988891–4.
-
Wehrmann M, Patel SS, Haxel C, et al. Implications of Atrial-Level shunting by echocardiography in newborns with congenital diaphragmatic hernia. J Pediatr 2020;219:43–7.
-
Hansmann G, Koestenberger M, Alastalo T-P, et al. 2019 updated consensus statement on the diagnosis and treatment of pediatric pulmonary hypertension: the European pediatric pulmonary vascular disease network (EPPVDN), endorsed by AEPC, ESPR and ISHLT. J Heart Lung Transplant 2019;38:879–901.
References for Web Appendix
-
Nishioka K, Nakanishi T, George BL, et al. The effect of calcium on the inotropy of catecholamine and paired electrical stimulation in the newborn and adult myocardium. J Mol Cell Cardiol. 1981;13(5):511-520. doi:10.1016/0022-2828(81)90266-2
-
Esch J, Joynt C, Manouchehri N, et al. Differential Hemodynamic Effects of Levosimendan in a Porcine Model of Neonatal Hypoxia-Reoxygenation. Neonatology. 2012;101(3):192- 200. doi:10.1159/000329825
-
Manouchehri N, Bigam DL, Churchill T, et al. Milrinone is preferred to levosimendan for mesenteric perfusion in hypoxia-reoxygenated newborn piglets treated with dopamine. Pediatr Res. 2012;71(3):241-246. doi:10.1038/pr.2011.48
-
De Carolis MP, Piastra M, Bersani I, et al. Levosimendan in Two Neonates with Ischemic Heart Failure and Pulmonary Hypertension. Neonatology. 2012;101(3) :201-205. doi:10.1159/000329848
-
Thewissen L, Allegaert K. Inotropic support in the NICU: Ever more compounds in search of guidance? Neonatology. 2012;101(3):206-209. doi:10.1159/000332204
-
Lilleberg J, Ylönen V, Lehtonen L, et al. The calcium sensitizer levosimendan and cardiac arrhythmias: An analysis of the safety database of heart failure treatment studies. Scand Cardiovasc J. 2004;38(2):80-84. doi:10.1080/14017430410025783
-
Ullmo S, Vial Y, … SDB-E heart, et al. Pathologic ventricular hypertrophy in the offspring of diabetic mothers: a retrospective study. academic.oup.com. 2007;28:1319-1325. Accessed July 10, 2020. https://academic.oup.com/eurheartj/articleabstract/ 28/11/1319/2887273
-
Dasgupta S, Qasim A, Aly AM, et al. Mother With Diabetes Mellitus and Infant With Hypertrophic Obstructive Cardiomyopathy: Milrinone Precluded Need for Extracorporeal Membrane Oxygenation. Circ Cardiovasc Imaging. 2017;10(11). doi:10.1161/CIRCIMAGING.117.006809
-
Mahmood B, Newton D, Pallotto EK. Current trends in neonatal ECMO. Semin Perinatol. 2018;42(2):80-88. doi:10.1053/j.semperi.2017.12.003